Hoppenfeldの図説本の功罪
おそらく世界中の整形外科医がStanley Hoppenfeldの「神経学図説」の本を絶対的な参考書として脊椎領域の診断方法を習得してきたと思います。私ももちろんその一人です。整形外科医のほとんどが持っている書物。しかし、もしもその参考書の内容が事実と異なっているとしたら、世界じゅうの脊椎外科医、整形外科医はそのミスを土台として間違った治療をしてきてしまったことになります。過去脊椎外科医たちは大きな過ちを犯し、脊椎の手術で悲惨な失敗を繰り返した時期がありました。現在ではその反省のために慎重に調査を行い、手術のプランを立てるようになりましたが、それでも脊椎手術の成績があまり良くないこと、完治せず再発が多いことは、脊椎外科医が認めなくとも、他の一般的な医師たちは誰もが認識しています。
もちろん、大成功を収めている脊椎手術が大半であることは認めます。しかし、その一方で「手術しても全く改善しない」患者も決して少なくないわけですが、その理由がもしかすると、そもそも診断や病態生理の考え方が誤っているかもしれないという恐ろしい現実を、まずは先生方各々の頭脳で検討していただきたいと思うのです。
最近では椎間板ヘルニアがあっても症状が出ない人が多いことや、そもそも高齢者の7割は椎間板ヘルニアが存在することから、「本当にヘルニアが痛みの原因か?」という疑問がわき起こっています。
もしも脊椎学が決定的な勘違いをしているとしたら?そしてその勘違いでいったい何人の人が不確かな脊椎手術を受けて苦しんだことになるのか?ここではその脊椎外科医の功罪というべき内容を医師一人一人に判断していただくべく、ここに記すことにします。脊椎の勉強にもなるので新人の先生方にも読んでいただけると幸いです。
整形外科の一般論
それではまず、簡単な例を挙げましょう。私たち整形外科医はL4/5の椎間板ヘルニアでは第5腰神経が損傷を受け、L5/Sのヘルニアでは第1仙神経が損傷を受けると習います。しかし本当にそうなのか?まずは頭の中から医学書で習ったことを一旦完全に消し去って、から考えてみましょう。馬尾の構造を考える
Hoppenfeldは彼の著書(以下「図説書」)でL4/5の椎間板ヘルニアで神経が損傷される様子をfig.01のようにイラストで解説しています。このイラストはL4/5にヘルニアが存在した場合、L4/5の椎間孔から出てくるL4が障害されるのではなく、L5/S1の椎間孔から出てくるL5が圧迫を受けるのだ。ということを意味しています。世界中の整形外科医は彼のこの意見を完全に正しいものと思い、L4/5のヘルニアでは通常(外側型の場合を除いて)L5が損傷を受けると教育をうけます。今まで誰一人この理論に疑問を持つ者はいませんでした。しかし、医学的な教育を受けていない一般人的思考で彼の理論を考えると、L5が単独で圧迫を受けることはあり得ないことがすぐにわかります。
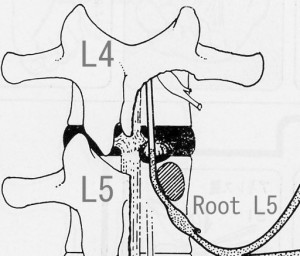 <fig.01 有名なHoppenfeldの図説本のイラストより>
図説:図説書ではL4/5のヘルニアがこのようにしてL5を圧迫するという説をイラストで示した。
<fig.01 有名なHoppenfeldの図説本のイラストより>
図説:図説書ではL4/5のヘルニアがこのようにしてL5を圧迫するという説をイラストで示した。
成人であれば概ね第一腰椎の高さで馬の尻尾のように神経がすだれのようになっています。例えばL4/5の高さには1対のL5神経、1対のS1神経、1対のS2神経…1対のS5神経と全部で12本の神経がすだれ状に通過しています(fig.02)。
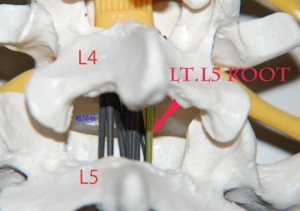 <fig.02 馬尾神経の模型>図説:馬尾はこのようにすだれ状の神経で構成されます。ここに示しているL5のrootだけが単一に圧迫を受けるようなヘルニアが存在するとする図説書の説は現実離れしています。
<fig.02 馬尾神経の模型>図説:馬尾はこのようにすだれ状の神経で構成されます。ここに示しているL5のrootだけが単一に圧迫を受けるようなヘルニアが存在するとする図説書の説は現実離れしています。
図説書はこの12本の神経のうちのたった1本であるL5だけがL4/5のレベルで圧迫を受けると、そんな稀な事件が平然と起こることを図示していますが、そんなことが起こりうるか少し考えてみてください。
L4/5の高さに出現した椎間板ヘルニアにより、左右どちらかのL5の神経が損傷を受ける可能性は12分の1です。そのわずかな確率でしか起こり得ないことを100%に近い確率で起こるかのように図説書には解説してあります。12本もある神経の線維からL5だけが選択的に障害を受けるとするのはおとぎ話の世界です。そして不思議なことに彼のおとぎ話を世界中の誰一人疑うこともなく、彼の図説本は絶対的な定義として整形外科医に受け継がれています。
彼のイラストは何のエビデンス(証拠)もない空想を図示したものです。しかし、彼ほどの権威と業績で世界中に名をはせてしまうと、空想が科学的な定義として世界に伝わってしまいます。
図説本が誤りであることを、ここでは述べていきますが、誤解はそもそも整形外科学の土台であるので、土台が間違っていることを証明するにはかなりまわりくどい理論展開が必要になります。数学で言うならば、定理の間違いはすぐに指摘できても、定義の間違いを正すには極めて複雑であるという意味になります。そして、この誤解を整形外科学会が認めれば、脊椎学は一気に進歩します。それほど重大なことなので少々まわりくどい言い方になることはご了承ください。
 <fig03 椎間板の突出(ヘルニア)を足の方から覗いた図> 図説:L4/5レベルでは合計12本の神経(黒)が走っています。脊柱管内に椎間板ヘルニアが図のように突出したとしても、この12本の中の1本であるL5のrootだけが選択的に損傷を受ける確率はかなり低いでしょう。
<fig03 椎間板の突出(ヘルニア)を足の方から覗いた図> 図説:L4/5レベルでは合計12本の神経(黒)が走っています。脊柱管内に椎間板ヘルニアが図のように突出したとしても、この12本の中の1本であるL5のrootだけが選択的に損傷を受ける確率はかなり低いでしょう。
椎間板ヘルニアが神経を圧迫する原理を考え直す
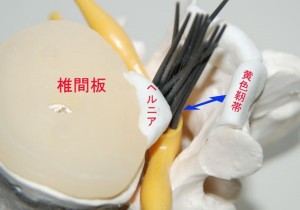
そもそもヘルニア自体が本当に神経を物理的に圧迫して神経損傷が起こるのか?ということを考え直したほうがよいでしょう。私たち整形外科医は椎体の高位では神経の損傷は起こらず、椎間板の高位で神経が何らかの損傷を受けると習います。しかし解剖学的事実はそうではありません。椎間板の高位には後方要素として黄色靭帯は存在せず、椎間関節は正中からかなり離れた側面に位置し、その後方スペースは全脊柱管の断面積の中でもっとも広くなっていますfig.04。つまり椎間板の高さで正中に大きなヘルニアが出現したとしても、神経がサンドイッチされて圧迫を受けることはまずあり得ません。
 <fig.04 足元から馬尾がヘルニアで圧迫される模型図> L5の神経が1本のみ単一に圧迫されるのは物理的に不可能に近いというだけでなく、実を言うと椎間板が突出する高さの脊柱管はその後方スペース(青い矢印)がかなり広く、かなり大きなヘルニアが突出していても神経が圧迫されることはありません。圧迫されたら神経は後方に寄るのみです。
<fig.04 足元から馬尾がヘルニアで圧迫される模型図> L5の神経が1本のみ単一に圧迫されるのは物理的に不可能に近いというだけでなく、実を言うと椎間板が突出する高さの脊柱管はその後方スペース(青い矢印)がかなり広く、かなり大きなヘルニアが突出していても神経が圧迫されることはありません。圧迫されたら神経は後方に寄るのみです。
神経が圧迫されるための後方圧迫要素がほとんど存在しません。ですから突出したヘルニアが神経を圧迫するという発想を考え直さなければならないのです。どう考えなおすのか?は後述します。
何度も言うように、馬尾はすだれ状になっており、小豆大サイズのヘルニアが正中に突出したとしても神経はたやすく後方によけてヘルニア塊を避けるので、神経が圧迫されるなどということは物理的にあり得ませんfig.04。
また、ヘルニアが出現する高さには後方圧迫要素としての黄色靭帯も存在していませんfig.05。しかし図説本のイラストでは、あたかも黄色靭帯さえ椎間板の高さに存在するかのような誤解を与えるものとなっています。
これらの解剖学的位置関係は「椎間板ヘルニアは下方になだれ込むようなextrusionタイプのものでない限り」、ヘルニアがある特定した神経を挟んで圧迫するという芸当はかなり難しいということを示しています。しかも圧迫するためにはかなりの大きな容量のヘルニア塊が必要になりますfig.06 fig.07。
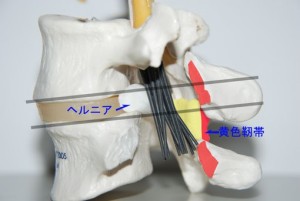 <fig.05 ヘルニアが出現するレベルの後方スペース> 黄色靭帯が存在する個所はヘルニアが出現する場所(椎間レベル)よりも若干下方です。赤く示しているのが後方要素の位置関係で、解剖学的に椎間の高さは後方スペースがもっとも広いという特徴があります。この場所に多少大きめのヘルニアが突出したとしても馬尾神経が強く圧迫されることはとても考えにくいことです。
<fig.05 ヘルニアが出現するレベルの後方スペース> 黄色靭帯が存在する個所はヘルニアが出現する場所(椎間レベル)よりも若干下方です。赤く示しているのが後方要素の位置関係で、解剖学的に椎間の高さは後方スペースがもっとも広いという特徴があります。この場所に多少大きめのヘルニアが突出したとしても馬尾神経が強く圧迫されることはとても考えにくいことです。
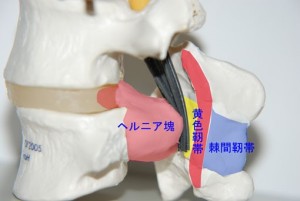 <fig.06 大きなヘルニア塊が馬尾を直接圧迫する様子> ヘルニア塊が馬尾を直接圧迫するためにはこのくらい大きなヘルニア塊が椎間ではなく椎体の下方になだれ込む状態でなければ不可能です。どのくらい大きいかを見たものがfig.07。
<fig.06 大きなヘルニア塊が馬尾を直接圧迫する様子> ヘルニア塊が馬尾を直接圧迫するためにはこのくらい大きなヘルニア塊が椎間ではなく椎体の下方になだれ込む状態でなければ不可能です。どのくらい大きいかを見たものがfig.07。
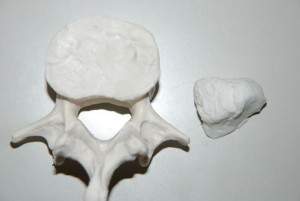 <fig.07 fig.06で使用したヘルニア模型でのヘルニア塊> fig.06で使用した紙ねんどの大きさがわかるように椎体の模型と比較したもの。ヘルニア塊は脊柱管の断面積よりもはるかに大きな断面積および容積であることがわかります。椎間板の高さでの後方スペースは想像以上に広く、そのスペースで馬尾を直接圧迫するためにはこれほどの容積を必要とします。これ以下のヘルニアの容積では正中からの直接圧迫は不可能です。
<fig.07 fig.06で使用したヘルニア模型でのヘルニア塊> fig.06で使用した紙ねんどの大きさがわかるように椎体の模型と比較したもの。ヘルニア塊は脊柱管の断面積よりもはるかに大きな断面積および容積であることがわかります。椎間板の高さでの後方スペースは想像以上に広く、そのスペースで馬尾を直接圧迫するためにはこれほどの容積を必要とします。これ以下のヘルニアの容積では正中からの直接圧迫は不可能です。
正中に突出するヘルニア塊により馬尾を直接、物理的に圧迫するためには実際、あまりにも大きなヘルニア容積を必要とします。このヘルニアをMRIで検査すれば、おそらく脊柱管を埋め尽くしても埋まらないような大きさとして映るでしょう。しかし、臨床的にそこまで大きなヘルニアを見たことがあるでしょうか?もちろんいないとは言いませんが、多くのヘルニア患者は小豆大のサイズでも神経症状を呈していたはずです。
ではなぜ、直接圧迫できないくらいの小さなサイズでヘルニアの症状が出るのだろうということについて考えなければなりません。いや、考え直さなければなりません。少なくともヘルニアが神経を直接圧迫することによって神経が損傷するという考え方は早々に改めなければなりません。
それと同時に、大きなヘルニア塊が存在していても無症状の人。全くヘルニアが存在しないのに激しい痛みを訴える人がいることについて真摯に受け止め、考察していく必要があるでしょう。少なくとも、従来私たちが教わっていた正中ヘルニア、外側型ヘルニアなどの原理だけでは説明がつかないのですから、その事実からいつまでも逃げていてはいけません。
椎間板ヘルニアでの神経損傷のメカニズム
ヘルニア塊での直接圧迫により馬尾が損傷を受けるという考え方はあまりにも理論からかけ離れています。その理由は- 椎間高位では後方スペースがあまりにも広いのでヘルニアで圧迫を生じさせるためには親指大以上のヘルニア塊が必要になるが、そういう症例を経験しない。
- 物理的な圧迫が存在するのなら体勢をどのように変えても痛みが持続するはずだが、椎間板ヘルニアの場合、ある一定の姿勢で症状が出現しやすい。
- 直接圧迫による症状であるなら、脊柱管が狭窄を起こす高齢者にこそ多いはずだが、椎間板ヘルニアは主として中年以下で起こることが多い。
- ヘルニア塊が馬尾を直接圧迫するというのなら、当然多根症状を示すはずだが、椎間板ヘルニアの症状は単根性の症状が中心である。
ヘルニアが神経を直接圧迫することによって症状が出るというおとぎ話を、一旦頭から消し去るとすれば、外科的にヘルニア塊を摘出すると症状が改善するという単純な発想を改めなければならないことがわかります。どう改めるか?は後述するとして、今はヘルニアがどのようなメカニズムで神経を損傷するのか?考えましょう。
肘部管症候群と椎間板ヘルニアの共通点・相違点
| 肘部管症候群 | 椎間板ヘルニア | |
| 原因 | 肘部での圧迫(尺骨神経の張力によって起こる圧迫) | ヘルニアによる圧迫? |
| 炎症部位 | 圧迫箇所(肘) | ヘルニア部? 後根神経節 |
| 再現 | 肘を屈曲でしびれ出現 | 下肢挙上で痛み出現 |
| 病初期 | しびれ | 痛み |
| 癒着 | 高度 | 軽度 |
| 受容体 | 圧迫部位に疼痛の受容体が存在しない | |
| 張力 | 神経に強い張力がかかっている(テンションサイン(+)) | |
すなわち、腰椎椎間板ヘルニアで激痛が走る原因は圧迫部位にあるのではなく、後根神経節にあるという結論になります。後根神経節には疼痛受容体が極めてたくさんあることが判明しています。
また、神経への圧迫が主原因だとすると、圧迫部位には癒着が必須ですが、椎間板ヘルニアではヘルニアと神経根の癒着が肘部管に比して軽度であることから、椎間板ヘルニアでは圧迫が主原因とは思えません。
両者に共通しているのは神経の張力が強いという1点のみです。すなわち、椎間板ヘルニアの病態生理は、神経への圧迫ではなく、「神経への張力」が主原因であるとの見解に達します。そして、上の表の赤字は理屈に合わない箇所です。腰椎椎間板ヘルニアの場合、原因は張力であり、ヘルニアはあってもなくても起こり得るという点が現脊椎学の考え方との相違点です。そして炎症を起こす箇所はヘルニアによって圧迫されている部分ではなく、後根神経節であるという点も現脊椎学との相違点です。
考えてみればわかりますが、肘部管症候群では肘部管に圧迫する要素がありません。ガングリオンなどが発生している場合もありますが、主原因は圧迫ではなく、神経に強い張力がかかっていることです。ヘルニアでも同じことが言えるのです。
もう一度言います。腰椎椎間板ヘルニアの主原因は神経根に加わる張力であり、ヘルニアは「あってもなくても無関係に起こる」ということが新知見です。そして症状の主体はヘルニアによって押されている部分ではなく、後根神経節の炎症であるという新知見です。神経に張力がない人は、ヘルニアがあっても痛みは出ないのです。神経に張力がある人はヘルニアがわずかでも痛みが出ますし、ヘルニアがなくても痛みが出ます。神経の張力が高いという病態が主原因であり、ヘルニアはその張力を高める一つの手段でしかありません。
この新知見でしか、腰椎椎間板ヘルニアで激痛が起こる理由を説明できません。図説本の解説は間違いであるという結論になります。しかしながら椎間板ヘルニアが慢性化すると、ヘルニアでの圧迫部分で癒着が起こり、その癒着によって初めて神経の拘縮が起こります。この拘縮によってしびれや麻痺が起こります。よって痛みは後根神経節の炎症をブロック注射で低下させれば治りますが、しびれや麻痺は手術的に拘縮を解除させてあげなければ治りにくいという理屈が生まれます。
椎間板ヘルニアがなぜ単根障害なのか?ということを脊椎外科の先生方には真剣に悩んでいただきたいのです。何度も図示しましたように、ヘルニア塊が数十本もある馬尾神経の中から一本だけを単発で炎症を起こさせるということができるかどうか?を真剣に考えてみてほしいのです。もし、そんな非科学的なことを可能だと考えるようなら図説本の教えに相当影響されているかもしれません。
椎間板ヘルニアが単根性の症状を呈する理由は解剖学的にはたった一つしかありません。それは神経が分岐してからその神経が障害を受けるということです。しかし正中、傍正中のヘルニアでは神経が分岐する前での圧迫です。にもかかわらず単根性である状況を説明するためにはテンションを受ける場所と炎症を起こす場所が違うと考えるしかありません。そして腰部椎間板ヘルニアの主症状が痛みであることを考えると、その原因は疼痛受容体の存在する椎間孔部(後根神経節)しか考えられません。
図説本のおかしさは20年前から言われている
図説本の理屈に合わない点は実は私が述べなくとも20年以上前から指摘されています。しかしながら、その疑問点の言論はことごとく抹殺されてきた歴史があります。偉大な教授の理論にケチをつけることが医師の世界では許されないからでしょう。整形外科医なら誰でも知っていることですが、ヘルニアが疼痛受容体が存在しない場所で神経を圧迫して「なぜ痛いのか?」という疑問視の言論が、「異所発火説」によって抹殺されてきた歴史があることを。異所発火説を証明するために世界中で犬が動物実験で使用され、殺されてきた歴史を。そこまでして抹殺してきた理論、そこまでして擁護されてきたヘルニア圧迫疼痛説、だからこそ、私のようにはっきりと図説本が間違いであることを指摘する医師が出てこなかったと言えます。
ちなみに異所発火は神経周膜が再生される時に発生する電位であり、神経が壊死するレベルまで圧迫されない限りそういう発火は起こりません。もしも、そういう異所発火が普通に起こるのでしたら、肘部管症候群は激痛を伴うことになりますが、そんな事実はありません。また、神経が壊死するほどに圧迫を受けるのなら、まず第一に麻痺が起こります。腰椎椎間板ヘルニアの症状は痛みが初発ですから、そんな事実もありません。少し考えるだけで異所発火説が誤りであることはわかりますが、世界中で犬が殺されてきた怨念でしょうか、異所発火説の理屈に合わないところを指摘する医師が出現しません(私を除いて)。
椎間板ヘルニアは椎間孔不安定で生じる
椎間板ヘルニアのメカニズムを考える前にこの疾患がどういうことがきっかけで起こるか?の誘因を考えてみましょう。重いものを持とうとした時のぎっくり、軽い前傾ととっている際のくしゃみなどです。これまで私たちはぎっくりやくしゃみと同時に椎間板の髄核が線維輪を押し破って出てくるのだという”さもありがち”な固定観念を元に、こうして出現したヘルニアが神経を損傷して症状が出るのだと考えていました(考えている先生方が多いでしょう)。しかし、何度も言いますが、椎間板高位の後方スペースはあまりにも広く、髄核が少々突出したところで、馬尾を圧迫することなど不可能です。しかもヘルニア自体、やわらかい組織です。そんなやわらかい組織で、しかも前方からの圧迫だけでどうやって神経を損傷できるというのでしょう。
そうではなく、くしゃみやぎっくりを契機に椎体が前後、または左右に急激に動き、その結果、瞬間的に強い張力が神経根に加わり、椎間孔で神経根が摩擦、またはインピンジし、神経根(とりわけ後根神経節)が炎症を起こす。炎症を起こした後根神経節は少ない刺激でも過大な症状を発する。これがメカニズムであり、神経根に張力が存在しない人は、たとえくしゃみで椎間板が突出しても痛み症状は出ないでしょう。
つまり椎間板ヘルニアの痛み症状は、ヘルニア自体が存在していたとしても、椎間孔で神経根が損傷を受けるという事件がなければ発症しないものと考えます(脊髄の後角で引き抜き損傷が起こることもある)。事件が起こるのはヘルニアが存在する場所よりも下位の椎間孔。下位であれば左右どちらの椎間孔ででもどの高位の椎間孔ででも起こり得ると考えます。これも新知見です。つまり、L3/4の椎間板ヘルニアでL5の神経根症が起こり得る(頻度は少ないが)と考えます。つまり、椎間孔での後根神経節の損傷が椎間板ヘルニアでの主原因であり、ヘルニア自体はそれを助長しているにすぎないと思われます。
もちろん、タクシードライバーなど、長時間前傾を強制させられる職業の人は、椎間板ヘルニアがあると仕事中長時間、馬尾にテンションがかかりつづけます。そういう場合は少ない張力が長時間かかることにより後根神経節に炎症が起こることは容易に想像できることです。
椎間孔インピンジメント症候群
椎間板ヘルニアで痛みが発生する仕組みとして、張力が有力であることを述べていますが、それが全てではありません。高齢者では身長の低下と共に神経根の張力は緩んできます。それでも高齢者はしばしば神経痛を訴えます。その理由は張力がなくとも、後根神経節が椎間孔で圧挫される(インピンジメント)からと考えます。これは図説本の考え方とは全く異なる解釈です。椎間板ヘルニアを圧迫要素と考えるのではなく、椎間板の髄核崩壊→椎間板がパンク→椎間の全ての靭帯が緩む→椎間の可動域が増える→椎間不安定→椎間孔で後根神経節が挟まれる(インピンジメント)、という考え方です。
椎間孔でのインピンジは物理的に椎間板の線維輪の構造が崩壊した椎間板が存在する箇所で起こりやすいものです。線維輪が壊れ、その丈が縮むと椎体の前後屈の角度が大きくなるだけでなく、前後左右にすべり動くというような不安定さが生まれます。fig.09。さらに、椎間孔に変形がある場合、インピンジメントはわずかな動きで生じます。
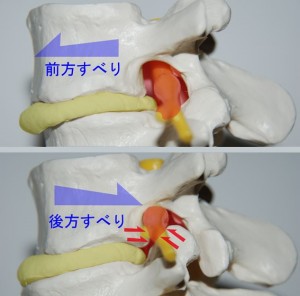 <fig.09 椎間板が弾性力を失った場合の椎体の動きと椎間孔> 健常な椎間板では椎体の動きは制限されますが、椎間板の髄核が脱出し弾性力を失うと、椎間が狭くなり、周囲の全ての靭帯が緩みます。よって椎体の前後左右に滑る可動域が広がります。前方への動きは上関節突起により制限されますが、後方への動きを制限するものはありません。よって図のように後方すべりをおこしやすくなります。このとき、椎間孔は極端に狭くなり、神経根はインピンジメントをおこし損傷されます。
<fig.09 椎間板が弾性力を失った場合の椎体の動きと椎間孔> 健常な椎間板では椎体の動きは制限されますが、椎間板の髄核が脱出し弾性力を失うと、椎間が狭くなり、周囲の全ての靭帯が緩みます。よって椎体の前後左右に滑る可動域が広がります。前方への動きは上関節突起により制限されますが、後方への動きを制限するものはありません。よって図のように後方すべりをおこしやすくなります。このとき、椎間孔は極端に狭くなり、神経根はインピンジメントをおこし損傷されます。
脊椎外科医の功罪
さて、私たちは腰神経痛を主訴に来院した患者様のMRIを撮ると、L4/5、L5/S1の両方に同じくらい突出したヘルニアを見つけることがたびたびあります。その場合、髄核摘出法を行うにあたってどの椎間を手術するのか?検討に迷う場面にしばしば遭遇します。しかしその場合、脊椎外科医はたいてい2か所同時に手術をしてきました。どちらのヘルニアも原因である可能性があるからです。典型的な椎間板ヘルニアでは馬尾のテンションが高まりますのでヘルニアを除去することでそのテンションが解除され、症状が緩和することは理解できます。しかし、髄核摘出を2か所で行うということは、やがて将来、この手術患者様の椎間孔不安定が合計4か所で発生する可能性があることを意味します。
確かに摘出術施行後の数年はとてもよい結果を生みます。しかし髄核を摘出することで椎間板周囲の靭帯は緩み、将来的にこの患者様の神経痛は今以上、そして数か所に及ぶ可能性を秘めています。
しかし、髄核摘出術を受けた患者様の多くは数年で椎間板が激しく狭小化していくことを私たちは知っています。そして3~4年後には痛みが再発している場合が少なくないことも経験しています。神経痛が張力から来るという新たな概念が世界に広がれば、考え方が少し変わってくると思われます。
外側型ヘルニアはどこまで本当か
椎間孔の中に突出するヘルニアのことを外側型ヘルニアと呼んでいます。fig.10のようにヘルニア塊が神経根を圧迫すると考えられています。そして椎間板ヘルニアの説明用模型ではfig.10のように神経をヘルニアが圧迫して痛みがくるのだと患者様を説得できるように作られています。ここに出現したヘルニアは椎間孔という狭い所を占有するので神経根をダイレクトに圧迫し絞厄すると私たちはそう教えられます。この理論が変であると疑ってかかる医者はほとんどいませんが…しかしこれは解剖学的には実現がやや困難な話です。ヘルニアが出る場所はかなり限定されているからです。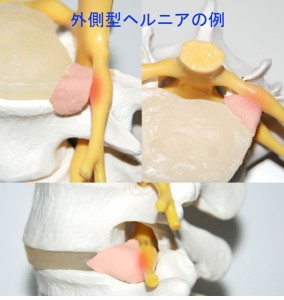 <fig.10 椎間孔に出現した外側型ヘルニアが神経根を圧迫するモデル>
外側型のヘルニアは突出したヘルニアが神経根を圧迫する様子が一見して誰にでもわかるのでヘルニアを患者様に説明するためのモデルとしてたいへんよく利用されています。この場合、ヘルニアがL4/5に出現すればL4の神経根が損傷。L5/S1に出現すればL5の神経根が損傷
<fig.10 椎間孔に出現した外側型ヘルニアが神経根を圧迫するモデル>
外側型のヘルニアは突出したヘルニアが神経根を圧迫する様子が一見して誰にでもわかるのでヘルニアを患者様に説明するためのモデルとしてたいへんよく利用されています。この場合、ヘルニアがL4/5に出現すればL4の神経根が損傷。L5/S1に出現すればL5の神経根が損傷
実際は椎間孔はfig.12のように上方に大きなスペースのある洞であり、椎間孔にヘルニアが突出したとしても神経根は上方に逃げます。したがって神経根をヘルニアでサンドイッチにしようとしても、そう簡単に挟まれてくれません。外側型ヘルニアは必ず椎間孔の下方に突出しますので実際はfig.12のようにヘルニア塊の上に神経根がのっかるようになるはずです。
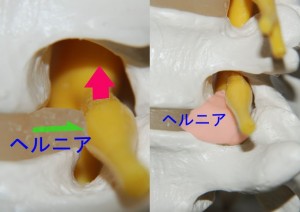 <fig.12 ヘルニアが椎間孔に突出し神経根が上方に回避する様子> 椎間孔は椎間板の高さよりも上方に広く、椎間孔にヘルニアが突出しても神経根は上方に回避します。
<fig.12 ヘルニアが椎間孔に突出し神経根が上方に回避する様子> 椎間孔は椎間板の高さよりも上方に広く、椎間孔にヘルニアが突出しても神経根は上方に回避します。
椎間板狭小化のなれの果て
このように外側型ヘルニアでは従来、少しのヘルニア塊の突出でも激しい神経絞扼症状が出ると考えられていましたが、その考察は再検討を要すると思われます。実際には椎間孔にヘルニアが少々突出したくらいでは神経根を直接圧迫することはできません。では、椎間板が狭小化し椎間孔の上下径が短縮して狭くなったらどうなるでしょうか?それを示したのがfig.13です。椎間板が完全に狭小化するとこのようになりますが、それでも椎間孔は神経根を圧迫しないだけのスペースを保持しています。同時に棘突起はぶつかり合うところにまで達します。ここまでくれば棘突起が最後のストッパーとなり、椎間孔はこれ以上、上下径を短縮させることがありません。それでも尚、ここに突出したヘルニアが神経根を直接圧迫することができません。それほど椎間孔は広いのです。ただし、この椎体が後方すべりを起こし、椎間関節が後方脱臼する程度に椎間が不安定になるとfig.14のように上関節突起が神経根を直接圧迫するようになります。
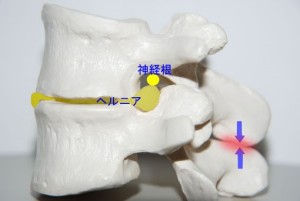 <fig.13 椎間板ヘルニアの最終形…これ以上椎間孔は縮まらない> 椎間板が最後まで狭小化したとしても椎間孔はスペースを保持しています。これだけ狭小化した椎間孔に外側型ヘルニアが突出したとしても尚、神経根が圧迫されずに存在できるスペースがあります。
<fig.13 椎間板ヘルニアの最終形…これ以上椎間孔は縮まらない> 椎間板が最後まで狭小化したとしても椎間孔はスペースを保持しています。これだけ狭小化した椎間孔に外側型ヘルニアが突出したとしても尚、神経根が圧迫されずに存在できるスペースがあります。
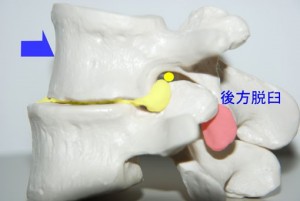 <fig.14 椎間板最終形と後方すべりによる骨性の神経根絞扼>
<fig.14 椎間板最終形と後方すべりによる骨性の神経根絞扼>
高齢者にはしばしば認められる椎間狭小化と後方すべりです。このように椎間関節が脱臼を起こすと棘突起によるストッパーさえも効かなくなり、椎間孔は骨性の狭小化を起こします。さらに上関節突起に変形があると椎間孔は全く隙間がないレベルにまで達します。これが脊椎のなれの果てです。神経根がインピンジメントしています。
外側根靭帯の存在と張力
fig.12で示したように、椎間孔にヘルニアが突出するだけでは神経根は圧迫されません。神経根は椎間孔内を上方に移動してヘルニアから圧迫を受けることを回避できます。しかし、神経根は外側根靭帯と呼ばれる靭帯で椎間孔内に固定されていることがわかっています。この靭帯の存在により、神経根は上方に移動することをある程度制限されています。しかしながら、外側型ヘルニアの出現場所付近では神経根は上方に回避可能です。それを模式的に表したものが下のイラストです。
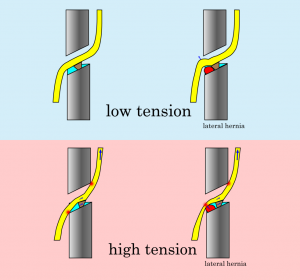 このイラストは椎間孔を神経根が通過するイメージです。椎弓根をやや斜めの前面断でスライスしたイメージで、グレー色が上下の椎弓根、茶色が外側根靭帯。スケールはグレーの台形の横幅が10mmです。スカイブルーの三角ゾーンが椎間板で、外側型ヘルニアの出現場所です。外側型ヘルニアは解剖学的にこの位置にしか出現することができません。赤がヘルニア塊です。神経根に張力がない状態が上段、張力がある状態が下段です。上段図のように神経根に両力がない状態ではヘルニアが突出しても神経根が上方に移動して回避します(右上図)。
このイラストは椎間孔を神経根が通過するイメージです。椎弓根をやや斜めの前面断でスライスしたイメージで、グレー色が上下の椎弓根、茶色が外側根靭帯。スケールはグレーの台形の横幅が10mmです。スカイブルーの三角ゾーンが椎間板で、外側型ヘルニアの出現場所です。外側型ヘルニアは解剖学的にこの位置にしか出現することができません。赤がヘルニア塊です。神経根に張力がない状態が上段、張力がある状態が下段です。上段図のように神経根に両力がない状態ではヘルニアが突出しても神経根が上方に移動して回避します(右上図)。
このとき、外側根靭帯によって上方移動はある程度制限されますが、ヘルニアを避けるには十分な距離を動けます。一方下段のように神経根に緊張があるとヘルニアが存在していなくても椎間孔の中枢側で神経根は圧迫を受けます。それだけではなく、椎間孔の末梢側でも圧迫を受けます。さらにヘルニアが突出すると、神経根は強い張力の為にこれを回避することができず、圧迫を受けることになります。
ただし、外側根靭帯の存在のため神経根の上方移動の距離が制限されており、ヘルニア塊が大きいと下からの突き上げは回避不能ですから、神経根にかかる張力が低くても症状が出ます。
そして、外側型ヘルニアの症状の強さは、末梢からかかる張力に主に依存していることがわかります。つまり、FNST testやSLRで強陽性になるということです。
こうした仕組みを理解するには外側根靭帯の存在を整形外科医が認識していなければなりませんが、この靭帯の存在を認識している整形外科医はほとんどいません。なぜなら、一般的な解剖学書にはこの靭帯の存在が掲載されていないからです(2012年現在)。
こうした状況で起こる典型的な不幸は、イラスト左下のように、緊張した神経根が椎間孔の中枢側で圧迫を受けて症状が出現している場合。かつ、外側根靭帯よりも末梢の神経は緊張がない状態で、右上図のようにヘルニア塊を回避できている場合です。この場合、MRIで外側型ヘルニアを発見した医師は、「このヘルニアが神経根を圧迫して症状を発生させている」と必ず考えます。しかし、実際は神経根がヘルニアを回避しています。つまり、椎間孔の中枢側で圧迫を受けて症状が出ているのです。この患者を手術的にヘルニア切除を行ったとしても症状は改善されません。
このような不幸が起こる理由は二つ。術者が神経根の緊張で症状が出るという仕組みを知らないこと、外側根靭帯の存在を知らないことです。
再度申し上げますが、現脊椎学には神経根に加わる張力で症状が出現するという思考が欠落していますので、上記を満たす患者は手術被害者になることを免れることができません。
以下に椎間孔の中枢側で神経根が圧迫を受けて切痕が出来ている写真を示します。
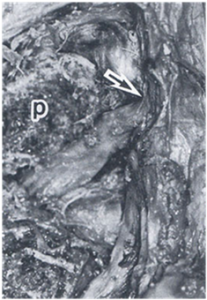 New Mook 整形外科 腰部脊柱管狭窄症 p11より転載 上記のような患者の外側ヘルニアを取り除いても、症状は軽快しません。
New Mook 整形外科 腰部脊柱管狭窄症 p11より転載 上記のような患者の外側ヘルニアを取り除いても、症状は軽快しません。
ヘルニアがないのに激痛の症例
殿部から下肢にかけての激しい神経痛…こういう症状で外来を受診する患者様の数は想像以上に多いものです。激しい痛みのために医者につっかかる患者様もおられますが、そういった患者様に対し、MRIで明らかなヘルニアがなかった場合、先生方はどう対応されていますでしょうか?こういう症例は決して少なくないことは先生方の経験でよくご存じのはず。いいえ、むしろMRIで巨大なヘルニアが見つかる患者の数の方が少ないのではないでしょうか。先生方は「MRIで何ともないからたいしたことはない。」と患者を必死に説得し、痛みを経口薬程度で我慢させて様子を見ようとしているのではないでしょうか。MRIで異常がないから何ともないとする考え方はまさに図説本の知識に毒されている証拠です。
患者が訴える神経痛の多くは、立ったり座ったり歩いたり姿勢を変えたりしたときに生じるファンクショナルな動的痛みです。このように動作時に椎間が大きく動き、骨性に神経根を損傷する瞬間を、静的に撮影するMRIで診断できるはずがありません。せめて、立位で痛みが出る患者様には立位でMRI撮影を、座位で出る患者様には座位でのMRIを施行する必要があるのは当たり前のことです。
それを静的に仰臥位で撮影するMRIで異常が出なかったからといって「あなたのヘルニアはたいしたことがない」とムンテラすることに疑問を感じませんでしょうか?
MRIで明らかなヘルニアがないにもかかわらず激しい痛みを訴える症例は、私の経験上半数以上を占めています。その患者たちはブロック注射さえしてもらえず、痛みを取り除いてくれる医者を求めてドクターショッピングしています。
脊椎学の未熟さを認めることは難しい
医学とは、一つの事実を認めると、過去の偉大な教授の考えを未熟であることを認めることとなり、学問の土台が根底から崩れる場合があります。腰椎椎間板ヘルニア関連の学識もまたその一つであり、ヘルニアが神経を圧迫して痛みを発生しているという考え方が修正されてしまうと、脊椎外科学の土台が崩れる恐れがあります。私は脊椎学を責めているわけではありません。医学も教授同士のプライドの戦いであることを存じていますから、真実が歪められることは無理もないと思います。ただ、いずれは未熟さが認められるわけですから、それができるだけ早まれば良いと思うのみです。現在、脊椎学には神経根に加わる緊張こそが痛みを作る原因の本質であるという概念が欠落しています。張力が理解されるには普通に50年かかるでしょう。その50年が少しでも短縮されることを願って、この文を書きました。この論文は、人目にとまってもとまらなくてもよいのです。ただ、必要である人の目にとまればそれでいいのです。このサイトにある脊椎関連の論文は、そのほとんどが脊髄・神経根の緊張が症状を発生させていることを示した論文です。この論文を異端だと思わず、真摯に受け止めてくださる方が一人でもいることを願っています。
こんにちは
大腿外側被神経痛と坐骨神経痛と思われる症状にに悩まされております。
MRI画像の所見では、L4-L5に椎間板ヘルニアのような突出が見られ、坐骨神経痛の原因ではないかと考えております。
医師と相談しまして、しばらく仙骨硬膜外ブロック(キシロカイン)を週2回実施することで神経の炎症を抑えようということになりました。
また、月1回は仙骨硬膜外ブロックにオルガドロンを加えています。
こちらのサイトを拝見して、手術による除圧よりも仙骨硬膜外ブロックを続けた方が痛みが和らぐのではないかと考えるようになりました。
基本的に週に2回のブロックは保険診療では不可能です(厚生労働省が許可しておりませんので、保険側が支払いを拒否します。)。にもかかわらず、週に2回のブロックを行うということは、あなたの担当医がどても慈悲深く患者のために熱心に診療を行う医師だということを意味します。よい医師にめぐまれていると考えていいでしょう。ですから、その医師に治療をゆだね、まずは根気よく治療を続けることを勧めます。しかし、それでもダメなら手術という方法を最後に考えるとよいと思います。
こんにちは
このサイトを拝見して今までのヘルニアの考え方から新たな視点を得ることが出来て驚いております。
読み進めるたびに、馬尾神経のうちの一本が偶然に皆侵害されるなどおかしいと納得できる部分があるのですが、ただ一つMRIのヘルニアの画像を検索すると随分と突出しており、神経の白い部分が読影できない程飛び出ているのは、その広い椎間孔を埋めてしまっているのでしょうか?それともすだれ状の馬尾神経が避けているため読影が出来ないのでしょうか?
読みにくくわかりにくい文章かと思いますがよろしくお願い致します。
たいへんすばらしい質問をありがとうございます。この文章を書いたころ(今より7~8年前)はまだまだ私の知識が洗練されておりませんでしたので、現在読み返すと、不適切な箇所がところどころあるように思います。私は現在、馬尾神経の緊張が高まるせいで神経が損傷を起こすパターンの神経痛を研究しています。ヘルニアがなくても、姿勢により神経が緊張して痛みを感じるタイプのものです。この場合、ヘルニアがないにもかかわらず、張力のせいで神経が損傷するわけで、その際にわずかなヘルニアがその神経の通り道に少しでももりあがっていれば、痛みが出るでしょう。つまり、神経が強く緊張している状態では、馬尾神経はすだれのように避けることができないわけです。たまたま緊張が強い神経が1本でもあれば、その神経は炎症をおこしやすいでしょう。この文章を書いたころは、神経の緊張を考えるまでに思考が及んでいませんでした。
追伸:質問の意図を読み取れず、すいません。ヘルニアの突出は上や下に突出すると、狭い脊柱管内を占有します。そうなるとMRIでヘルニアが目いっぱいの状態に見えます。ただし、その場合も、メインの症状は痛みではなく、脊柱管狭窄の症状が出ます。
こんにちは。
ヘルニアは腰痛の原因にはならないと常々思っていましたが、こうして書いて頂ける事で 再確認できました ありがとうございます。
ここで質問させてください。
1、神経に加わる張力が症状を出現させているのですが(腰椎周辺を除き)解剖学的に神経に緊張を強いやすいと思われる部位はありますでしょうか?
2、生理学的反応として、張力のかかった神経は その緊張を解こうと 伸長しないのでしょうか?
下肢症状のある患者様に 少しでもお役に立ちたいのでご教示ください。
張力は先端と末端で固定されている限り、その間は全て同じ張力です。緊張を起こしやすい場所は、脊椎が屈曲時と伸展時に、脊髄の最短長ー最長長が最大になる箇所です。基本的にこの条件に一致するのが頚椎の5/6付近、腰椎の4/5/S付近となります。神経の伸びには、おそらく成長ホルモンなどの助力が必要と推測します。助力がない場合、簡単には伸びてくれず、損傷してしまうのではないでしょうか?
こんにちは。
30代の男性です、L4/5のヘルニアと診断され、トラムセットを処方(就寝前のみ服用)、痛みが軽快しないため今度手術を検討しようということになりました。
主治医はブロックは一時的にしか効かないので、長期に考えると手術が良いのではないかという意見でした。
先生の記事を拝見する度に、このまま手術へ進んでいくことに不安を感じてしまいます。一度御高診願いませんでしょうか。よろしくお願いいたします。
人間の体は長期的にはどんな悪い環境にも適応して行く能力があります。ブロックが効果があり、それで痛みが自制内であるのなら、できるかぎり長期の保存療法に持ち込んだほうが得策です。しかしながら、人は仕事や趣味などで、自分の体を荒っぽく扱わなければならない時期があります。そうした時期を保存療法では乗り越えられない方のみが手術を受けるべきと思います。
先日のMRI検査でL3-L4-L5に椎間板ヘルニアがみられます。
ロキソニン、トラマールOD錠、テルペラン錠を処方されました。
できるだけ薬には頼りたくないので、知り合いから勧められたセラゼムマスターV3という温熱(赤外線)治療機に一日30分かかってますが、先生は温めても効果はないようなこと言われました。
私は、以前のような激痛から解放されたので気に入ってますが温熱療法のような治療はどうなんでしょうか?
温めるという治療は人間の体にはたいてい有効です。基本的に病気は血流が途絶えることで起こるという原則があり、温めると血管が広がり、血流が増えるからです。ただ、脊椎内の血流を上げるには外から温めるだけでは不十分であることが多いと言えます。赤外線はなかなか奥まで届きません。温めても効果がないとは、そういうことを意味しているのかもしれません。しかし、実際に効果を感じているのであれば、そのまま継続する事をおすすめします。
初めまして。知人から教えてもらってお邪魔いたしました。ものすごく腑に落ちています。ありがとうございます。
自分の場合、脚の「痛み」ではなく右のお尻からふくらはぎにかけての「シビレ」とか、キツイ症状が出る時は右膝から下のふくらはぎから外側にかけての「鈍痛」です。自分でドンドンと叩きたくなります。また、気が付くと右ももの裏側にはツッパリ感があります。
いつもいつもではないのですが、車の運転や洋式トイレで長く座ってる時に出ることを考えると、先生の仰られる「後根神経節での炎症」というよりは「圧迫」なのかな?なんて勝手に解釈しておりますが、いかがでしょうか?
そんなこと考えながら色々自分の体を見つめなおしてみると、いすに座って体を左右に倒すと右の方が倒れやすかったり、右の方がひねりやすかったりします。前かがみや後ろそらしなどは特に何も感じません。
となると、右側の椎間関節を支える靭帯が緩んでるのかな?と想像しています。
私は現在50歳男です。今現在痛くて悩んでらっしゃる方を思えばおこがましいのですが、このまま年齢を重ねていくといつか「後神経節」に炎症を起こすようなことが起こり得るのではと危惧しています。
色んなサイトで見ると、自分のシビレや鈍痛が出てるのはS1とかL5という部分にピッタリ合致しています。
神経の張力を緩めたり椎間孔を安定させるために、何か心がけるとよいことや、体操などがあればご指導くださると幸いです。
自分勝手な推測に基づいてしかもメールでのお願い、誠にお恥ずかしい限りですが、よろしくお願いいたします。
不安定な椎間の動きを安定化させるには常に腹筋を利かせて同素をする癖を付けなければなりません。これは簡単なようで極めて難しい作業になります。なぜなら、不安定性は油断したときに起こるので、寝返り、洗顔、歯磨き、振り返り、すわりたち、全てにおいて常に気を張っておかなければならないからです。私の周囲の患者で、腹筋を利かせて生活ができている人などたったの一人も存在しません。そのくらい難しいことです。今からオリンピック選手になれ!といわれてもできないくらいに難しい技です。だから私は患者に生活指導を行っていません。できるわけがないからです。
なるほど。
なるようになるしかないと……(;^_^A
不安定性は油断している時に起こります。腰痛が強い時は誰もが腹筋に力を入れて動きますが、痛みが軽くなると腹筋が緩みます。そのゆるんだときに次の一撃が来ます。つまり、痛みのない時期に腹筋を聞かせ、油断をしない生活を身につけなければならないということです。それはできそうでできないおとぎ話になります。どんなに腹筋を鍛えたところで、腰痛はその腹筋を使わない時に起こるのですから、「腰痛を治すには腹筋を鍛えなさい」というのは効果が少ないことがわかります。腹筋・背筋を鍛えて腰痛を防ぐというのは、理論的に正しくありません。しかし、筋力を鍛える過程で脊椎内の血行が良くなるでしょうから、無意味ではありません。
ありがとうございます。
確かに常に腰やお腹を意識して生活するなんてことは出来ないし、乱暴な言い方ですが、そんな生活つまらないですもんね。
何もしないよりはマシだし、健康のためにも腹筋に限らず、体を動かす(鍛える?)ことを心がけたいと思います。
初めまして。facebookからのリンクでこちらにたどり着き、知識もないですが読ませて頂きました。67歳の母親が3年ほど前から足のだるさから始まり、1年ほど前から病院に通うようになり、そこでの診断は仙腸骨の障害との事でブロック注射と飲み薬との併用で治療してきましたが改善もなく最後にリリカを処方され飲んだところ、めまいが激しく転倒して腰を打撲し、更に悪化してしまったので違う病院に来たところ、先生の書かれてる事と全く同じ事になってて驚愕と困惑しております。レントゲン、MRIを撮り、リリカを処方され様子を見たいとの事、良くならなければ手術だそうです。せめて痛みだけでも少しは軽減させてあげたいと思っています。診察をお願いしたいのでよろしくお願いいたします。
拙く醜い文章で申し訳ございません。
>ブロック注射と飲み薬との併用で治療してきましたが改善もなく
ブロックが有効打になっていないのではないでしょうか? ブロックは、適所に適切なブロックを正確に行えて初めて効果が出るものですから、医者ならば誰がやってもよくなるわけではありません。まだ、痛みを軽減させることの可能性があると思いますので、一度私に診察させてみてください。
私もfacebookからのリンクでこちらにたどり着きました。先生の書いていらしゃること読ませていただいております。親が転び,おこしてあげてから 腰が痛みだしました。そしてそのあと家の中で転び,お尻の骨を強く打ちました。その後3~4週間,腰から右足,特に右足のふくらはぎ,ふくらはぎ,その側の疼痛で悩まされております。近所の整形外科受診MRIの検査で腰椎の椎間関節に嚢胞があると診断され,専門の病院を紹介されました。そこで神経根ブロック注射の治療をうけましたが,死にそうなほどの痛みでした。しかしその効果はわずか3~4日でした。今は痛み止めを服用しております。痛みが強いので手術を考えたほうがよいとのことでした。脊髄の手術はいろいろな後遺症があるので恐ろしいの一言です。温存したいのですが,痛みがすさまじく毎日生きている心地がしません。ぜひ先生に診ていただきたくお願い申し上げます。
わかりました。私も神経根ブロックを行うのがよいと思いますが、私の神経根ブロックは全くといってよいほど無痛に近いですのでご安心ください。メールへの連絡をお待ちください。
通所介護施設にて、80代女性を治療中の理学療法士です。肛門周囲〜左大腿部外側にかけてのしびれと痛みを訴えられておられます。両股関節人工骨頭置換術をされておられます。右は昨年11月、左は4年前と15年前の二回手術をされておられます。右の手術を行う前は10段階で10の痛みが続いておられ、手術までの5ケ月痛みを抱えながら温熱等での対症療法を行ってきました。術後2月目にリハビリ再開し痛みが消失しておられましたが、3月目より痛みが増悪し始め、現在は8/10レベルの痛みに増悪しつつあります。臥位でのSLR等での痛みの増悪は見られません。臥位にて体幹を側屈させてのSLRでも痛みや痺れはみられません。立ち上がり、歩き始めにて痺れ増悪し、歩行するにつれてしびれ感が増大します。圧痛点はみられません。なんとか痛みを軽減すべく、鍼灸を行う知己に依頼していますが、治療直後は痛みの軽快があるものの数時間しか持たない状況です。なんとか痛み増悪の原因をさぐり(無論医師通院の元)なんとか対応をできないものかと苦慮しております。拙い分析で申し訳ありません。なんとかヒントを得て、解決の方策を探したいと思っています。何卒お助けいただきたくお願い申し上げます
たいへん厳しい話ですが、真実は人間のプライドや地位、生活基盤をずたずたに引き裂きます。私が真実を語ると理学療法という学問自体を壊すことになります。西洋医学、特に整形外科から派生した理学療法は根底から間違っている可能性が極めて高いということに言及しなければならないからです。例えば、骨折を起こした場所はギプスを行い、骨折部を動かさないことが原則ですが、もしこれを、骨折部を動かすことが正解であるという理学療法があったとしたら、人々はその理学療法自体に疑問を抱くと思います。感染して腫れている箇所も動かして治すという療法は存在しません。動かせば悪化します。神経に起こっている炎症も、「動かして治す」ことは根本的に間違っています。この原則を理解しようとしない理学療法に疑問を持たなければ真実が見えません。基本的に理学療法は筋肉を鍛えることもさることながら、「全ての器官を重力から守る」という考え方をしなければなりません。人の体を壊す最大要因は重力であるという考え方が現医学には欠落しています。神経の圧迫や緊張は、脊椎に不適切な重力がかかるから起こることであり、そもそも脊椎が不安定になっていることが原因です。そうした不適切な重力がどうかかるか?を研究せずに、ただ動かそうとする理学療法に幻滅するばかりです。本気で理学で人を救うためには、既存の理論を無視し、0から重力を回避する方法を発案していかなければなりません。それができる人が世界に1人もいません。「残っている機能を鍛える」というリハビリの概念はそもそも間違いであり、真実は人の体を現環境に適応させるように年月をかけて悪循環を可能な限り絶つというものです。悪循環を絶てば、人の体は壊れている箇所を年月をかけて自分で修復するのです。それは最新のブログに書きました。
さて、肛門周囲痛は仙骨内で起こっている馬尾の炎症と思いますが、炎症の原因はわかりません。最近、終糸症候群の概念が整形外科に流行していますが、私は逆に終糸が切れることで仙骨神経が緊張しやすくなり、肛門周囲痛が出ると推測しています。L5の痛みは椎間孔狭窄でしょう。私ならば、仙骨硬膜外ブロックとL5の神経根ブロックを併用して改善させます。それができない場合は、不適切な重力がかからないように「患者を歩かせない」かつ「不適切な重力がかからない状態での筋トレ」をさせます。まず最初に行う処置は「歩行禁止」です。私は常に患者に言います。「歩いていると寝たきりになる!」と。これに関しては「腰痛に対する安静療法の概念」を参考ください。現西洋医学で治せないものと真剣に対峙するとき、自分が信じてやまなかった西洋医学との決別を迫られることになります。
49才、専業主婦です。
去年8月にL4/L5の遊離脱出型のヘルニアになりました。座骨神経痛による激痛が続きましたが、ロキソニンとトラマールのみの保存療法で半年後ヘルニアは消滅しました。
その後は日常生活を送りながら腰に負担をかけないように腹筋を鍛えながら生活していますが、昨夜から左足の親指に軽い痺れが出て、足首に突っ張った感覚が出ています。去年も左足に痺れと痛みが出ました。
もしや再発ではないかとビクビクして動くことに恐怖を感じています。運悪く連休中で病院は休みのため、あの痛みを考えると夜も眠れません。
この痺れ(親指と人さし指の間に何かがはさまってるような感じ)は再発の可能性があるのでしょうか?
痛みに対する恐怖心があなたの精神を侵していることを知らなければなりません。まだ症状が出てないうちに「病院にかかれない」ことを悩んでいます。こうした心の病には私の助言は無意味かもしれません。連休中に病院にかかったところで、ヘルニアが治るわけでもなく、極めて凄腕の献身的医師にかからなければ、痛みを除去できることはできないことも多く、病院にかかることがあまり意味がないことを何度もこのHP上に書いたつもりです。手術でさえ成功率が低いことも述べ、西洋医学は痛みを治療することに対してまだまだ未開発であることも述べています。だから悩むな!ということを何度も述べています。 悩むことはないものねだりなのです。そしてヘルニアがあっても痛みが全くない症例の話もし、ヘルニアが痛みと関係ないことも何度も解説しているのに、あなたのようにいたずらに再発を恐れる人がいることに、こうした私の解説が理解されていないことに嘆きます。全てはなるようにしかならないのです。良い医者に巡り合えるかどうかは、運の要素が強く、良い医者に巡り合わなければ、治り難い痛みは治りません。良い医者をみつけるためには、あなたに「自分を信じる力」が必要であることも、ブログに書きました。一つ前のブログです。こういう助言も、無駄に終わると思うと悲しい限りです。
あなたの質問は「再発の可能性があるか?ないか?」というものですが、それはイエスでもノーでもあなたの症状には関係がないことです。再発の可能性はありますか?→イエス。ですが、それがどうかしましたでしょうか? それを私が答えることで、何か進展はありますか? しびれはなくなりますか? こちらがあなたに質問したいです。
厳しいお言葉、ありがとうございます。
先生の記事を読ませていただいて、理解はしていたのですがついつい気弱になってしまいました。
確かに病院に行くような明らかな症状が出ているわけではありません。ささいな事で精神を病んでいては、自分で病気を作ってるようなものですね。
怖がらずに、気にせず日常生活を送ります。元気になりました。
ありがとうございました。
ふむ。
ひとつの意見として読ませて頂きました。
神経のテンションですか。
あるとは思います。
脊椎アライメントが崩れることにより、当然神経根にかかるテンションは変わって来ますからね。
ただし、私はそれだけとも思っていません。
私(元ヘルニア患者)の考えを、こちらのサイトへ記述してますのでご覧になりご意見頂ければと思います。
まず、ご意見ありがとうございます。「発痛物質」による痛みという説を考察されているようですね。この説が痛みの大部分であるなら、大部分のヘルニアは今後、手術は不要で、近い将来薬剤だけで自然治癒が可能となるでしょう。薬剤で発痛物質をコントロールすることが可能だからです。この考え方は考え方としてよいことです。問題は、発痛物質によると思われる神経根などの痛みが全腰・下肢痛患者の何割を占め、難治性と呼ばれる腰・下肢痛患者の何割を占めるかということでしょう。私は手術でヘルニアを除去しても全く痛みが改善しなかったという患者ばかりを専門に診察していますので様々な角度から痛みを研究しています。痛みといえども、単なる電気信号。しかしその電気信号が作られる原因は、人間の叡智を超えたところにあるようです。単純に「痛みの原因はこれだ!」と法則を打ち出すことが、難治性の痛みを治せない人為的な原因になっているような気がします。一人でもあなたのように、痛みを真剣に患者視線で考えようとする方が増えれば、少しずつ痛み治療が前進すると思います。
私は鍼灸マッサージ師です。治療院を営んでおりますが、ヘルニアによる痛みと診断されブロック注射をしても痛みが取れない患者さんが4回の鍼灸治療で完治したことがありました。最初は鍼灸で治る事がとても不思議だったんですが、少なくともヘルニアだけが原因では無いことは理解しました。他にも病院では治りにくい患者さんが治っていきます。
今回先生の理論を読ませていただきまして、やっと腑に落ちた気持ちです。
先生のブログを今後も参考に勉強していきたいと思います。
針の刺激が他の神経の電気信号を遮断し、その結果、何らかの理由で局所の悪循環が解除されて治るのだと私は推測しています。ヘルニアとは無関係にそうした刺激は有効だと思います。治療の腕が上がれば、難病治療にも挑戦していってほしいと思います。
5ヶ月前より時々拝見させていただいております。私は2016年6月初旬にあることがきっかけで腰椎椎間板ヘルニア右(L5-S1)の脱出分離型ヘルニア(MRI検査で確認済み)になりました。かなり大きなヘルニアで最初は激烈な痛みのため仙骨硬膜外ブロックなどしましたがあまり効果はありませんでした。1週間くらい鎮痛剤(ロキソニン)を1日3錠ほど飲み次の1週間は1日2錠、その次の1週間は1日1錠ほどの飲用で何とか痛みは我慢で来ました。その後は薬は飲まなくなりました。発症から4週間で現場復帰し2週間は半日勤務にしてもらいその後は通常勤務となっています。現在約6ヶ月経過しましたが、月間200キロ~250キロをランニングできるまで回復しました。(ただし、ヒラメ筋、左右ひふく筋の廃用症候群により以前のようには走ることは出来ていません。)以上が経過ですが、先生の言われていた椎間板の圧迫により疼痛が発生するのでは無くその他の原因で発生する可能性が高いと身をもって体験したからです。発症直後から1ヶ月ごとに腰椎MRIを撮影し(VISTA:ボリュームデータで撮影)脱出ヘルニア部分をMPR(水平断1mm、60スライス)で測定し、経過を追ったのですが、発症直後を100%とすると1ヶ月後にはヘルニアは180%(体積データで)になり、2ヵ月後には65%3ヶ月後には20%となり4ヶ月で殆ど測定できなくなりました。圧迫による痛みだと1ヵ月後体積180%で1番痛みが強くなりそうですがそのときは職場復帰し、最初の痛みを10とすると2-3くらいの痛みとなっていました。2ヵ月後以降はランニングも再開で来るくらいになっていたので先生のおっしゃることはごもっともだと思われます。私の1例だけで発痛物質による神経への痛み刺激か、先生の提唱するものによるものか、またほんとうに圧迫によるものか他の原因によるものかはわかりかねます。ですがこのような症例があることを先生に知ってほしかったのでコメントを残させていただきました。
貴重な体験談、実例をあげていただき感謝します。いまだに神経痛の原因が解明されていませんが、「解明されていない」ということを真摯に認める姿勢があってはじめて、医学は進歩しますが、プライドや権威が邪魔をしてそれができないのが世の常であると思います。
人間のからだは、長期間をかけると劣悪な環境に適応するようにできています。ただし、劣悪な環境は、劣悪過ぎるといくら長期間かけようとも適応不可能ですので、「適度な劣悪環境」に保つ必要があります。これができない方々が症状を悪化させていきます。人の体は人が考えている以上に劣悪環境にも適応して変化してくれます。西洋医学にはない考え方ですが真実であると思います。からだとうまくつきあうことができれば、手術しないですみますが、なかなかそうもいかないのが人生です。
貴重なコメントありがとうございました。
こんにちは。
神経の張力が無いという事で、痛みの誘発が起こるという考えでしょうか?
神経に柔軟性、張力があり伸び縮みをすると言う事があれば、痛みや炎症を起こす事が少ないという事でしょうか?
神経には柔軟性がありませんので引っ張られれば、方向を変える場所でインコースからのストレスを受けます。最大に方向を変える場所が椎間孔というところであり、そこに狭窄があろうがなかろうが、無関係にインコースの壁から圧迫を受けますよという意味になります。