はじめに
我々は硬膜外ブロックをする際に、針先が硬膜外腔(以下外腔と呼ぶ)に達したことを注射器のシリンダーの抵抗が消失したことで知る。しかしながら高齢者の傍脊椎には様々な変性組織が存在し、そこを針先が通過した際に硬膜外腔に類似した抵抗消失を認める場合がある。この偽性抵抗消失によりブロック施行者は「ここが外腔である」と誤認し、黄色靭帯の手前に注射してしまい、硬膜外ブロックが不成功に終わることがある。偽性抵抗消失はどんなにブロックが上達した者でも確実に見抜くすべはない。ここでは偽性抵抗消失による硬膜外ブロック無効例を紹介するとともに、どうすれば偽性抵抗消失を判断できるかについて、そのコツを考える。症例:86歳女性 主訴は右の臀部痛・大腿から下腿後面にかけての痛み・間欠性跛行(10分)。3年前から症状出現する。近所の整形外科医では経口薬とリハビリ治療を受けるが軽快せず。あきらめていたが1か月前より上記の痛みが強くなってきたため耐えかねて私の外来を受診。
現症:両足底にしびれあり、SLR(-)、両下肢DTR軽度減弱、足背動脈触知良好、肥満(+)
XP:L4変性すべり(5㎜)、椎間板狭小化L4/5、L5/S1、高度椎間関節変性L4/5、L5/S1、椎体後方骨棘L4/5、L5/S1
診断・治療:腰部脊柱管狭窄症の診断で腰部硬膜外ブロックを行う
ブロック内容:0.5%キシロカイン7cc L3/4よりカテラン針23Gを用いて刺入
治療経過:患者には毎週腰部硬膜外ブロックを受けにくるように初回に指示。しかし、性格に問題があり奔放であるため以下のような治療間隔となる。初回、2回目(4週後)、3回目(6週後)、4回目(7週後)、5回目(10週後)5回目の診察で彼女は「ブロックを4回行っても効果がない」と訴える。
ブロック無効の理由:私は当初、彼女の性格上の問題、ADLの問題を推測した。「1日は楽になるが翌日から痛みが戻る」と訴えるため、ブロック自体の効果の低さが原因ではなく、彼女側の日常に問題アリと考えた。
私はブロックを行った患者にはカルテに次のような記載をする。「L3/4 40㎜ 10°」これは左から順に 刺入椎間、深さ、刺入角度(頭側にあおった角度)であり、過去4回ともに同じ記載であった。つまり深さは毎回40㎜で硬膜外腔に達していた。
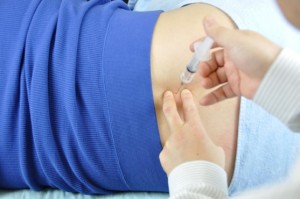
今回5度目のブロックである。深さ40㎜で注射器シリンダーの抵抗減弱を感じ、そこで薬液を入れた。しかし刺入部付近を抑えている左手(下図)に圧を感じたため、もしかすると薬液が筋層に漏れているかもしれないと考えた。
私は全てのブロック注射において針の刺入部付近を図のように左手の指先で強く指圧している。このようにしておくと注射ミスの場合、漏れた水圧を左手指で察知できるのと、圧覚を刺激して刺入の痛みを軽くすることができる。これを不潔ととらえる者もいると思われるが、清潔不潔の問題は「ブロックリスクマネジメント」で語っているので参。
次に私は抵抗減弱を感じた40㎜地点よりもさらに針先を深く進めることにした。するとやや抵抗の強い組織(おそらく黄色靭帯)を感じるとともに、深さ50㎜で再びシリンダーの抵抗消失を感じた。ここが本当の硬膜外腔であった。
注射5分後、彼女は「足がジンジンする」と訴え、これまではこのような感覚がなかったと私に申告した。そして注射20分後、起立させて痛みのチェックをしたところ、全ての疼痛が消失しており「これほどよく効いたのははじめてだ」と言った。つまり、過去4回の硬膜外ブロックは全て不成功であった可能性が高い。過去4回は偽性抵抗消失に騙されていたわけである。
この5回目のブロックの1週間後、彼女は「4~5日たいへん楽だった」ことを私に申告するとともに、現在も軽快感が持続していることを述べた。
考察
偽性抵抗消失による硬膜外腔の誤認はベテランのペイン科の医師でさえ避けられない。その理由は高齢者特有の傍脊椎の肥厚した様々な組織によると思われる。黄色靭帯を通過したような錯覚を生じさせるような炎症性の固い組織が存在するのであろう。肥厚した炎症組織を通過した後は抵抗の減弱感があり、しかも、抵抗消失だけでなく、注射液も抵抗がないまま5㏄くらいさっと入ってしまう場合もある。そうした際に外腔の誤認が起こる。不幸にも、偽性抵抗消失の存在する症例では、刺入椎間を変えない限り誤認が発覚しないこともしばしばある。私の経験上、外腔誤認による黄色靭帯の手前への薬液注入であったとしても多少のブロック効果があるようだ。多量に漏れた薬液が周囲の神経根をブロックするためだと思われる。だがその効果はごく短時間で消失することが多く、24時間以上キープしない。
外腔誤認でのミス注射においても短時間のブロック効果があることは、ブロックがミスであった事実を覆い隠してしまう。よってブロックがミスであった事実を認識するには造影剤を入れて撮影する以外に方法はない。が、これは一般的ではないので実際は気づくこともないのが現状である。私は5度目で気づいたが、実際の臨床現場では半年間気づかれなかったという症例にも遭遇する。
他の医師が外腔の誤認によりミス注射を半年も繰り返していた確たる証拠はない。だが、担当医が私に変わったとたん、硬膜外ブロックの効果が発現しはじめたという例に他にも3例遭遇した。前医が十数回硬膜外ブロックを行っても全く効果がなく、私がブロックを行えば効果が発現したという理由を素直に考えれば、前医が数十回連続でブロックをミスし、その後私がブロックをはじめて成功させたとしか考えられない(薬液も注入量も大差がないからである)。
原因は医師の腕にあるのではなく、患者側にある。脊椎の変性が高度すぎて硬膜外腔に達することが難しいのと、それに加えて、外腔と誤認させるような障害物が存在するからであろう。針先が硬膜を破って突き進んでしまうと脊髄麻酔となってしまい、高齢者の場合急性循環不全でショックを起こし、適切な処置が間に合わないために死亡することがある。実際にそういう不幸な事故が起こっているという情報を得ることもある。
すなわちブロックの際、針先をさらに進めることは極めて慎重に行わなければならない。気軽に針先を進めることは恐ろしく無謀なことである。よって硬膜外腔に達する前に偽性抵抗消失を感じた場合、それ以上針を進める気にならないのは当然のことであろう。その結果、数十回ブロックを行っているのに、その全てでミス注射になっていることがあっても不思議ではない。
数十回の「おそらくミス注射」を繰り返していたのはペイン科のベテラン医師であり、ブロック上級者である。よってこれはミスというべきものではなく、症例によって必然的に起こる不可避な現象と言ってもよい。原因は超難易度の高齢者の末期変性脊椎に果敢にも腰部硬膜外ブロックを行うというある意味無謀な行いのせいである。
特に脊柱管狭窄症の硬膜外腔は肥厚した靭帯や関節、癒着のせいで陰圧ではなく陽圧の場合もある。外腔が陽圧である事実は、教科書には掲載されておらず、ある意味ブロックの達人のみが経験上知り得ることである。逆にこの「経験上得た知識」があだになる。上級者は偽性抵抗消失であるにもかかわらず、それを硬膜外腔と誤認して注射してしまう確率が高くなる。なぜなら、「外腔が陽圧の場合がある」という知識があるからこそ、注入時に多少の陽圧を感じたとしても、注入を中止せずにそこに最後まで薬液を入れてしまうからである。
外腔誤認の割合
私は年間約3000回以上の腰部硬膜外ブロックを行っているが、ブロックの人数は3施設トータルでおそらく年間300名前後であろう。そのうち何度も繰り返しブロックを行う者の人数は100名前後。そしてその中で偽性抵抗消失でミス注射を繰り返したであろうと予想できた症例は、本例も含めて7名(記憶に残っている症例)存在した(以下、実際にはもう少し多いだろう)。| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 59M | 62F | 87F | 78M | 74F | 82F | 86F |
症例1は比較的若い男性であるが、肥満があり硬膜外腔圧が陽圧であるために数回に1回は外腔を誤認していたケース(比較的若くても誤認がありうるという例)。繰り返しブロックを行っている症例の約1割に、おそらく外腔の誤認があるというのが私の感覚である。実際に全症例で造影するというような無謀な実験を臨床上できないため、私の感覚的なこの論述を証明するものはない。
医師のプライドと外腔誤認の発覚率
上記のようにNo.2,3,4の症例はペイン科のブロック上級者が受け持っていた患者であるが、「効果なし」であるため患者が私の外来に移動してきたパターンである。ペイン科の医師は自分の行った硬膜外ブロックがミスをしているとは全く認識していないことがカルテからうかがえた。効果がないのは患者の性格的問題であるかのような記入も散見された。つまり、何千、何万回とブロックを行っている医師でさえ、外腔誤認を認めることは大変難しいことを意味している。なぜならば、誤認である証拠など何一つ存在しないからだ。証拠が何もないところで、ブロックの効果が出ないことを「自分のミス」と認めることは、おそらく医師のプライドが決して許さない。よって効果が出ない原因は患者側にあると思いたくなる心理が働く。
このような心理下に、患者の脊椎構造上の偽性抵抗消失が加われば、もはやブロックを何十回と繰り返しても、外腔の誤認を「効果がない原因」であると思いつくことはない。そして受け持ち医が私に代わっても、やはり私にも外腔の誤認をされてしまう。よって患者側に構造上の短所があることは間違いない。ここでは見破るコツを示す。
ブロックミス(誤認も含めて)をしないコツ
1、患者にブロックの効果がなくても繰り返し行う心構えを持つことを最初にいう。
ブロックが「これは100%成功した」と感じる場合をまず想像してほしい。明らかな抵抗消失があって、血液の逆流、髄液の逆流がなく、わずかな抵抗感を感じながら薬液を注入、その抵抗感が終始一定していて、注入中にも患者の痛みがとれてきて、最後にしびれや麻痺が出現しなかった・・・などが全て重なったときに成功を感じる。しかしながら高齢者の場合、これらが全て揃うことの方が珍しい。症例によっては100回行って100回とも成功感が得られない場合もある。成功感が得られない=失敗している可能性がある、と素直に認めることが善良な医師の務めである。もし、わずかでも失敗の可能性を感じたのであれば、私はそのことを正直に患者に話す。そして、「万一、ブロックの効果が出なかった場合、それは私の腕の未熟さのせいです。決してブロック自体が効果がないわけではありません。何度か行っているうちに必ず成功しますから、それまで根気よく通ってください」と話す。
こういったムンテラがない場合、患者は「ブロックしても効果ない」と思い、途中で治療をやめてしまう。その結果、ブロックの失敗を認識する機会が失われ、結果的にブロック技術の成長が止まる。相手が高齢者の場合、ブロックミスは当たり前の出来ごと。それを素直に認めないでどうする! 認めないでいると結果的に治せない医者になる。
治療を途中でやめられてしまえば、誤認を知ることは永久にない。まずは患者に、ブロック失敗の例が少なくないことを正直に話し、治療に協力してもらう姿勢を作ることが第一に行うべきことである。しかしながらこれができる医師はほとんどいないことはよく知っている。残念なことである。
2、ブロックの効果がない場合、その責任は医師側にあると思う
何千、何万回とブロックを経験するとブロック絶対無効例にも遭遇する。おそらく原因が末梢神経ではない場合にそういったことが起こると思われるが、絶対無効例は1年に1症例くらいの割合でしかお目にかからない。しかしながら未熟な医師のブロックの場合、絶対無効例は10人中2~3人くらいお目にかかることになる。ほぼ毎日遭遇することになる。絶対無効例は、私の場合、千人に1人以下の割合であるが、未熟な医師では2~3割。この差は2~300倍であるが、理由は医師のブロック技術の差であることが歴然。
同じ医師免許を持ち、同じ薬液で行っているのに臨床成績ではあり得ない大差がつく。私の治療実績、およびなぜ私の治療成績が高いかについては別に述べているのでここでは言及しない。私の場合、ブロックの効果が無効であった場合、患者側にどんな身体的理由があったにせよ、「自分の技術が未熟なせいでブロックが効かない」と言い聞かせている。だから効果が出るまでブロック箇所を変えたり、ブロック頻度、ブロックの深さを変えたり…患者が許してくれる範囲で何度もやり直ししたりして「効くまで」治療をあきらめない。
その結果、痛みだけでなくしびれや麻痺、過活動性膀胱、めまい、耳鳴りなども治せるようになった。そして何より、他の医師のブロックでも治らないような患者でも治せるようになった。これによりブロック絶対無効例は皆無に等しいことを認識できるようになった。
昨今、むちうち症や肩こりなど、「治らないのは疾病利得や心理的である」というようなレポートが多いが、それらは治せない医師たちのたわごとである。なぜなら私は治せるからだ。そして治せる技術は日進月歩で上がっている。10年後は、今の私よりもさらに治す技術が向上していると確約できる。その理由は簡単だ。「治らない、効果がないのを患者のせいにしない」というだけのことである。
外腔誤認によるブロックミスの場合、「効果が持続しない」のは自分のミス!としっかり自分を叱りつけ、患者の不平不満に腹を立てず、素直に自分の未熟さを認めるからこそ、誤認の事実がわかるのである。地位の高い医師、名の通った医師ほどプライドが高く、己の非を認められないであろう。そういう地位の高い医師が教科書を書くから教科書には「治らないのは疾病利得や心理的である」となる。
3、針先の感覚と指先の感覚を鍛える
外腔の誤認を知るには黄色靭帯を針先で突き破る感覚を身につける必要がある。教科書的には黄色靭帯を針先で感じることは難しいといわれているが、それは単に修行が足らないだけである。必ずわかる(わかるためにはコツがいることは事実だが)。高齢者の場合黄色靭帯がほとんどの症例で肥厚しているので「針先がゴムを突きさすような感覚」は比較的認識しやすい。皮肉なことだが、外腔の誤認は、黄色靭帯に似たような固さの組織が、その手前に存在することが原因で起こる。よってベテラン医師ほど逆に誤認を起こすというパラドックスがある。外腔手前で薬液を入れると傍脊柱筋が膨張し、刺入部を抑えている指先に圧を感じる。この圧で薬液が外腔に入っていないことをある程度察知できる。
4、注入後の薬液の逆流
傍脊柱筋、またはその周囲に薬液を中等量入れると、針を抜去後の刺入点から薬液の逆流が少量見られる。硬膜外腔に入っている場合、逆流は起こらない。よって、刺入点から血液ではない薬液の漏出があれば「硬膜外ブロックは不成功である」と断固認める姿勢を持つ必要がある。自分のミスを潔く認めるためには強靭な精神力が必要である。また、硬膜外腔に薬液が入っていない証拠として、注入時のシリンダーの圧変化を重要視する。外腔にしっかり注入できている場合、注入圧が陽圧であったとしても、その圧は最後まで一定である。注入圧が増してきた場合は外腔に入っていない。だが、あなどってはいけない。何度も述べたように誤認注射はベテランの医師でさえ日常的に起こしている。彼らのブロック技術は高く、その高い技術を持ってしても、注入圧の変化を感じ取れない症例があるということ。おそらく筋溝間を薬液が移動し、圧が逃げてしまうと思われる。そしてこのような場合、ブロックの効果は短時間なら発現する。これがミス注射の事実をさらにわからなくさせている。
5、ブロック効果が現れにくい=難しい、という意識
表面麻酔薬は末梢神経や交感神経を耐性に関わらずブロックする。つまり、ブロック効果がない場合、的に当たっていないのである。すなわちブロック効果が現れにくい患者=的に当たりにくい患者、ということを意味する。的に当たりにくいという事実は、ブロック初心者にとっても上級者にとっても変わりない。上級者が的を外すのであるから、他の上級者が行っても同様に的を外す。回数を重ねたところで的に当たりにくいという事実は変わりない。医師の腕のせいではなく患者の脊椎構造の難しさに原因がある。ここでいいたいことは、効果が現れにくい患者=薬液が入りにくい患者⇒薬液が入っていないから効果が出ていない! としっかり認める習慣をつけることの大切さである。私は外腔の誤認でミス注射をしてしまう割合は全患者の2~3%の率で起こしていると推測される。これは全患者の2~3%の患者が、誰がブロックを行っても入りにくい患者であるという意味である。たまたま入らない、たまたま誤認するわけではないということ。上級者がやっても、誰が何度やっても誤認する。そして誤認の事実は「効果がない」ことをもってして認識せよ。これが大切な考え方である。
私はペイン科の他の医師たちが硬膜外ブロックを行っても効果がない患者を敢えて引き受け、そして効果を発現させている。そして彼らの硬膜外ブロックが何度行っても成功していなかったことを確認している。ようするに難しいのだ。難しいということを知れば、簡単に薬液が入った場合に、それがミスかもしれないと用心するようになる。そして効果が発現しにくい患者に遭遇すれば、すなわち「針の刺入の深さが浅すぎるからかもしれない」と疑う心が芽生え始める。
時に私は自分の頭をニワトリなみだと感じるときがある。偽性抵抗消失の可能性を常に考えておかなければならないはずなのに、ブロックがスムーズに終わると、そのことを忘れ「成功しているだろう」と勝手に思い込むことがしばしばあるからだ。それではいけない。「うまく入った」と思ったときでもミスしている場合が全体の2~3%に存在すると思っておかなければならない。それを忘れるからニワトリ脳である。ブロックの効果が現れにくい患者、またはいつもは効いているがたまたま効かない時がある患者に遭遇した場合、その理由の第1位はミス注射であると考える脳を持つこと。これがそもそも誤認を認識できる方法、そして防止する方法である。
6、局所麻酔をしっかり行う
偽性抵抗消失による外腔の誤認をしている際、ほぼ必発の出来事がある。それは針先がきちんと椎弓間孔に向かっていないということだ。その証拠に、私は「もしかしてここは硬膜外腔ではないかもしれない」と感じた場合に、そこからさらに針を進めると…、必ず骨に針先が突きあたるからである。つまり、偽性抵抗消失を感じる場所は椎弓間孔付近にはないのである。そもそも針の進路が的を射てない場合にミスが起こることを頭に入れておく。高齢者の椎弓間孔は非常に小さく、最大でも直径5㎜に満たない場合も普通にある。そして刺入角度によっては孔は1㎜以下になることもあり、事実上入らない。
偽性抵抗消失かもしれないと感じた時(私の場合針の深度が40㎜付近のことが多い)、一旦針を表皮付近まで抜き、そこから進路を変えて刺入しなおす。難易度の高い患者の場合、これを何度も繰り返し行わなければならない。その時に局所麻酔を十分にしていなければ患者は非常に痛がり、途中でブロックをあきらめなければならないことになる。
何度刺し直ししても患者に苦痛を与えない程度に表面麻酔をしっかりていねいに行わなければ、最後までブロックを遂行できない。逆に、局所麻酔をしっかり行うことはほとんどの医師がやっていないことである。外来時間の短縮を考えるあまり、しっかりと表面麻酔剤が浸透するまで待てないからである。
しかし、結果的にこの横着が自分の首を絞めることになる。私は可能な限り痛くないブロック注射をすることができるが(「ブロック注射技術を極めるために」参)、それがブロックミスを極限にまで低くさせる最良の策であることをここに述べておく。
7、勇気と責任を持ち脊柱管を探索する
高齢者の黄色靭帯は脊柱管の内側に張り出しており、その厚みは5㎜以上あることも普通である。つまり、黄色靭帯に刺さったという抵抗感があった地点から5㎜以上針を進めなければ外腔に達しない。しかも針がななめに入ると黄色靭帯の厚さは10㎜近くになる場合もある。そこまで深く針を進めないと、高齢者の硬膜外腔には到達しない。しかも硬膜外腔が陽圧の場合もあり、シリンダーの抵抗消失もはっきりしないとなれば、硬膜穿破の可能性も高くなる。よって高齢者の硬膜外ブロックは深く刺す勇気がなければ成功しない。しかし、勇気と無謀は紙一重である。高齢者での硬膜穿破はショック死させることもあるため針を進める勇気には人の命を背負うほどの責任がかかっていることを針を進める1㎜ごとに考えながら行わなければならない。
私は主に23Gのカテラン針を用いているが、この針先はプローべ(探索手)であると思っている。たとえ深く刺しても、薬液を注入しなければ単なるプローベでしかない。硬膜穿破をしても23Gでは髄液漏出が起こるほど大きな穴が開かない。よって薬液を入れないつもりで少し深く刺して椎弓間孔を探るのである。
重大な責任が生じるのは薬液を入れる段階であり、それまでは探索である。探索をしっかりするつもりで深く針を進めることにためらいは必要ない。ルートを刺してしまっても、23Gの針先であれば強い神経損傷を引き起こさない。逆に言うと、こうした探索を怠ることでブロックミスは増える。
少しブロックが上達すると感覚で素早く施行できると自分に言い聞かせつつ、安易にブロックをする愚か者がいる。そうしたあなどりが硬膜穿破を招く。私は90歳以上の超高齢者にも数多くのブロックを行っているが、薬液を注入する際は「この1㏄が患者の命を奪うかもしれない」と自分に言い聞かせながら行っている。それは施行者の責任であり、それを片時も忘れてはいけない。
こうした責任を背負うことと、針を深く刺すことのできる精神力の強さは連動している偽性抵抗消失を認識するには、そうした強い精神力(責任)が必要になる。責任も考えずに針を深く刺すのは無謀である。無謀な医師は非常に手痛い失敗を必ずする。そして失敗以降、ブロックをする際に手が震えるようになり、深く刺すなどという芸当ができなくなる。
強い精神力は責任と連動する。そしてその勇気があってこそ真の硬膜外腔をみつけられるようになる。一般的に考えられているほど高齢者の硬膜外ブロックは簡単ではない。いや、簡単ではないどころではなく、極めて難しいのだ。その認識がない者に高齢者の脊椎は治療できないだろう。
8、偽性抵抗消失を知る方法 偽性抵抗消失を完全に知る方法はないが、傍正中法(正中から約2cm外側)では針の深さが40~45mmで起こるので、普段50mmで到達する患者が40~45mmで抵抗が消失した場合は、偽性を疑う。つまり、普段の到達距離をカルテに記載していることが偽性を見抜く手段となる。
次に、偽性抵抗消失では薬液を5cc程度入れると、抵抗が若干高くなってくる。この時、シリンダーには一定の圧力をかけることをこころがける。すると、一定の圧になるとシリンダーを押す手が止まる。これにより偽性を見破る。ただし、10cc入れても抵抗が高くならない場合もあり、そういう場合は最終的に患者の痛みがどれだけ除去できているか?で最終判断を下す。
興味深く拝見しています。現在54才の会社員です。実は22才頃に朝起き上がれなくなり、整形外科へ行ったら椎間板ヘルニアと診断され、外勤でしたので時間を見つけては牽引に行っていました。しかし、職場が変わったりすると通院もしなくなりその後は、痛くなると通院しては暫くリハビリに通うという生活を送ってきました。しかしながら昨年後半突然に、右臀部が痛くなりました。鞄を左手持ちからたすき掛けに変えると少し楽になりました。でも日を追うごとに痛みは徐々に下のほうへ。右太もも裏だったりふくらはぎ横から足の甲へと。今では右足甲と脛横やくるぶし周辺がしびれて痛く、時々臀部も痛くなり階段は避けるようになりました。病院をいくつか変えましたが、椎間板ヘルニアに変性すべり症と言われ薬、ブロック、手術と言われました。薬はいまいち効果は感じず、次はブロック注射なのですが、まだ説明を聞いていないので、自分で色々と調べるとブロックも様々な種類がありいい年をしてかなり不安になってきました。可能であれば先生の所へ行きたいと思いコメントしました。よろしくお願いします。
硬膜外ブロックは、あなたの背骨に変形や側弯が少なければ、成功する確率は低くありません。神経根ブロックは一般的に極めて痛いものであり、トラウマになる患者もいます。硬膜外ブロックだけであるなら、近くの医師に任せてもよいと思います。もし、ブロックがあまりに痛かったら、途中で「やめます」と拒否すればよいですし、効き目があまりなかった場合にはじめて私へアクセスすればよろしいかと思います。そうでなければ、わざわざ私のところに来院する価値がないと思います。