はじめに
硬膜外ブロックは種々の痛みに効果があるだけでなく、痺れ、麻痺、冷感、不定愁訴などにも効果があり、しかも姑息的ではなく根治的な効果を発揮する極めて治療意義のあるブロック療法です。しかし、その手技は簡単ではなくコツがいるところから、現在はペイン科と整形外科の医師が主に行い、他の科の医師が容易には行っていない療法です。しかしながら高齢化社会にともない硬膜外ブロックをもっとカジュアルに行い、運動時の疼痛を治療して、高齢者の労働を医療方面から支援する必要性が生まれています。そのために多くの医師が硬膜外ブロックの手技を収得していただくことが急務です。よってここで述べる内容は整形外科・ペイン科だけではなくその他すべての科の先生方に解説するつもりで書いています。硬膜外ブロックの適応
まず、硬膜外ブロックがどのような疾患・症状に効果があるのかというところの適応について述べます。私は以下のような適応で実際に治療を行っています。絶対的適応疾患・症状:腰部脊柱管狭窄症、腰椎椎間板ヘルニア、神経根症、帯状疱疹性神経痛 腰痛、坐骨神経痛、歩行困難、間欠性跛行、麻痺、しびれ
相対的適応疾患・症状:急性腰痛症、筋・筋膜性腰痛症、頚肩腕症候群、肋間神経痛、椎体圧迫骨折、月経困難症、変形性膝関節症、肩関節周囲炎、変形性股関節症 過活動性膀胱、過敏性腸症、インポテンツ、こむら返り、冷え症、成長痛
絶対的適応に関しては特に問題なく理解できると思います。しかしながら青字のものはその適応が医学的に認められていない、もしくは効果があるという報告がないものも含まれます。つまり赤字のものは効果が立証されれば現在行っている慣例的な治療法が根底から覆されるものです。そして私は実際に、これらの疾患・症状の治療法の根底を覆しています。膝が痛い、股関節が痛いになぜ硬膜外ブロックなのか?疑問に思われることでしょう。それは神経痛でも関節痛とほぼ同じような痛み方を訴えるために、神経痛が関節症と誤解されているケースが少なくないからです。私はそうした誤解を、神経ブロックを行うことでことごとく見破ってきたわけです。そして硬膜外ブロックがどれほど多くの疾患・症状を根治させる効果があるか、その有用性を知っていただくためにここに挙げました。
硬膜外ブロックに至るまでのふるい
私は「自分の体を治そうという覚悟のある精神力の強い患者」には初診でいきなり硬膜外ブロックを行います。私はミスを万に一つもしませんから、患者に覚悟さえあれば軽症であっても、治療速度を速めるためにブロックを行います。しかし、通常は患者側にブロックを受ける覚悟が出来ていないものです。硬膜外ブロックという初体験に患者が踏み切る覚悟を決めるには理由がなくてはなりません。それは「他の治療では治らない」という理由です。しかし、経口薬で効果がないからという理由では納得いかないでしょう。私の場合、ブラインドで簡易的なルートブロックをすることができますので、まずはそれを2~3度行い、効果が少なかった場合に硬膜外ブロックへと誘導しています。こうすることで患者は「ブロックである程度治る」ことを体感しつつ、「硬膜外ブロックなら完治するかもしれない」という期待を抱いてくれるからです。ただし簡易的なルートブロックは誰にでもできる技ではありませんが…。
硬膜外ブロックで様々な症状を治すために必要なこと
私はこれまで過活動性膀胱を訴える患者を硬膜外ブロックでそのほとんどを完治させました。こむら返りも治せます。さらにインポテンツも早期であれば完治可能です。ただし、耐えがたい痛みに対してブロックを行うのとは違い、過活動性膀胱、インポテンツなどの治療の際の硬膜外ブロックはハードルがかなり高くなります。それは機能向上のための治療なのでブロック手技が痛いのはダメ、失敗はダメ、成功が100%要求されるなどの制約があるからです。同じ料金で行うのにこれほどのプレッシャーの中で治療をすることは施行者にとっては理不尽さを感じます。いろんな症状に対して硬膜外ブロックを行えるようになるためには、そうしたプレッシャーを全て乗り越えることができるまでに技術を向上させておく必要があります。よって通常の腰痛治療ができるようになった後のワンランク上の治療として、過活動性膀胱やインポテンツの治療があると思ってください。
ブロック準備 1、施設
硬膜外ブロックを「安全上外来では行わない」と考えている先生方は多いと思われますが、本ブロックは基本的にどこででもできるブロックです。外来では感染しやすいという事実はありませんし、外来では誤って脊髄麻酔になった場合に対応できないと考える先生もおられますが、病棟で行ってもリスクはほとんど変わりありません。ただし最低限、アンビューや気管支挿管セットの用意をしておく必要があります。外来のベッドを占有するからやりたくないと考える先生もあられますが、占有時間は30分以内(ガイドライン後術)ですし、ペインクリニックでもない限り、ブロック患者が数十人連なることもありませんのでベッドの都合でブロックができないということはありません。また、電動式の昇降可能診察台も施術者側が椅子の高さを変えれば十分可能です。私は常に足台に腰かけてブロックを行っています。
ブロック準備 2、体位
痛みの強い方を下にして側臥位。そしてできるだけ丸まってもらいます。この丸まり方が甘ければ入らない場合があることを認識しておいた方がよいでしょう。丸まると痛みを訴える場合、体が硬い場合を除いて、最大限に丸まらせます。ここは心を鬼にして徹底的に丸くならせます。ただし、技術が上達してくると丸まらせなくともほぼ100%入れられるようになります。その理由は椎弓間腔は姿勢が少々伸びていても、XP上椎間がゼロに見えても、尾側から45°以上の角度であおって刺入すると必ず隙間に針を入れることができるからです。これは注射の応用編のところで説明します。次に重要なことは背中を必ずベッドに対して垂直にさせることです。多くの患者はしっかり丸まろうとするがあまり肩が入り込み過ぎて体幹がねじれて壁側に倒れてしまうものです。倒れると刺入角度をあやまってしまうので体幹が捻じれないように調整することが重要です。ただ、体が硬い人の場合、まるまれない場合はそのままの姿勢でブロックするしかありません。そうなるとブロック難易度はかなり高くなります。ここでは「患者のブロック姿勢が悪ければ難易度がかなり高くなる」ということを認識しておくことが最重要です。文
ブロック準備 3、レベル決め
どの椎弓間腔から刺入するかを決めるのは治療効果にも影響をします。痛みの原因がL5ならL5/S1、L4ならL4/5に薬液を注入するのがもっとも効果が高くなります。しかしながらL4/5やL5/S1はすべりがあったり椎間が狭かったり刺入が困難であることが多いでしょう。したがって刺入しやすいL3/4が好まれます。ここはJacoby lineを目安にするとわかりやすいからです。しかし、ブロックの技術が向上してきたのならブロックの難易度が高くても効果の高さを優先させた椎間を選ぶべきです。ただし、L4/5、L5/S1はXP上椎間腔が大きく開いているように見えても、黄色靭帯が肥厚していることが多く、硬膜外腔の深度がわかりにくいので意外と難易度が高いということを認識しておきます。
確実に硬膜外に薬液を入れることを優先させたいのなら、入れやすさを優先させます。その場合、椎間が開いていて変形が少なく、側彎やローテーションがかかっていない椎間を選びます。場合によってはT12/L1、L1/2くらいまで頭側に行かないと入れやすい椎間がない場合もあります。治療したいレベルから刺入部位が離れるほど効果が下がります。
ブロック準備 4、触診
左手指を用いて触診で棘間を触れますが、実は、高齢者や肥満者の棘間を触診することは大変高等な技術を要します。人差し指の腹を用いて棘間を探ることは誰にでもできますが、そういう触診方法で棘間がわかるのはやせ形の若い人のみです。高齢者は棘間の距離がゼロの場合が多々ありますし、すべり症が存在すると棘突起が触れなくなります。そういった難易度の高い患者では普通の触り方では棘間の位置をつかむことができません。そこで棘間を探るための補助的な手法があります。一つは中指と示指を用いて棘突起を挟む方法です。この方法では棘突起の厚みを感じることができるので、その厚みが薄くなったところが棘間だということがわかります。 しかし、挟みこんでもなお高齢者の場合、棘突起間が狭くて分からない場合があります。その場合は椎弓間を示指を傍脊柱筋を指圧するようにして指の腹でさぐる方法を用います。高齢者の場合こそ、やせていることが多いので傍脊柱筋が少なく、示指の腹で椎弓間を探ることができます。ここでは図説しませんので詳細は講習会などで説明します。
あきらめも重要
肥満や高齢者の棘突起は触診で同定できないことがしばしばあります。先週は同定できても今週は同定できないこともあります。棘突起間を同定できない場合は「だいたいこの辺」という勘を頼りに刺入点を決めることも重要です。時間をかけても棘突起間はわかるようにはならないからです。勘を頼りに針を刺入したとしても、その方向をいろいろと変えれば、必ず椎間孔に到達します。この時に重要なことは局所麻酔を十分に行いながら刺入していくことです。針で探れば患者が痛がりますので局麻をしっかり行います。逆に言えば、局麻をしっかりするからこそ「勘を頼りに」ブロック刺入部を決めることができます。ブロック準備 5、Jacoby line
椎間のレベルを決めるためにJacoby lineを基準にしますが、Jacoby lineは個人差が非常に多いことを知らなければなりません。Lineの高さをXPで計測すればL3/4からL5棘突起までバラエティーに富んでいることがわかります。よって椎間をブラインドタッチで決定したいのであればまずXPでJacoby lineのレベルを確認しておく必要があります。さらに、あまり知られていない事実ですが、腰仙部は奇形が非常に多く、腰椎が6個ある人や腰仙部移行椎がある例(S1がL6になる例やL5がS1になる例)が少なくありません。現医学ではそのような症例のレベルをクリアに決める方法がありませんので担当医が独断で椎間にナンバリングするしかありません。
レベルがわかりにくい症例が少なくないことは一般には整形外科医でさえ知らないことです。レベルミスをしないためには椎体を頸椎から数えていくしか方法はありません。硬膜外ブロックでは厳密なレベル決めをする必要はありませんが、毎回、もっとも入りやすい椎間を狙うということをキープするために一定のレベル決めが必要になります。高齢者の変形脊椎では椎間を一つずらしただけで針が入らなくなるということがしばしばあるからです。
ブロック準備 6、消毒
清潔範囲を背中いっぱいにキープする消毒をすることを勧めません。緑布や清潔トレーを使用することも勧めません。滅菌手袋も勧めません。理由は無意味であり、コストと時間の浪費になるからです。何一つよいことがありません。消毒は刺入部半径1cmだけがきちんと消毒され、消毒部が乾燥していれば問題ありません。感染のリスクは皮膚消毒の比重よりも針が太いことや乱雑な手技で周囲の組織が傷つくことのほうが原因としての比重がはるかに大きいという事実を直視しなければなりません。つまり、太い針で刺入すれば、どんなにていねいに消毒しても感染のリスクが跳ね上がるということです(表皮深部の細菌を押し入れるため)。私は常に最小の消毒(ヒビテンアルコールで1回消毒→乾燥させる)を行っていますがささいな感染も含めて感染を一度も経験したことがありません。皮膚を無菌状態にすることは事実上不可能であり、表皮よりも毛嚢や汗腺に細菌が潜んでおり、そうした細菌を押し入れてしまうのはやはり太い針で、そして押したり引いたり長時間粘ることで感染のリスクが上がると思われます。消毒に神経質である医師はそうである前に針を細くする技術、狙ったところに1度で到達する技術を磨くことの方が優先です。
使用器材は自由ですが、基本的にどこの外来にでもあるものを使用するようにこころがけます。私の場合は25Gカテラン針、10ccのディスポシリンダーです。シンリンダーが清潔である必要性は全くありません。基本的に持続硬膜外ブロックのキットを装着するような場合を除いて、おおがかりな清潔操作は無用です。
刺入 1、刺入法
刺入法は棘間からの正中法と約2cm外側にずらした傍正中法があります。正中法は椎弓間孔を狙いやすく初心者向けですが、高齢者の変形末期の棘間は隙間がないので正中法では硬膜外ブロックが不可能となります。よって本気で硬膜外ブロック手技を上達させたいと思っているのなら正中法は捨てなければなりません。すなわち傍正中法をマスターしなければなりません。傍正中法では針が傍脊柱筋内を通るので抵抗が少なく、かつ局麻薬が浸潤しやすくなります。血行が豊富な筋層を針が通るので感染のリスクも激減します。つまり傍正中法の方が患者に苦痛を与えません。正中法では棘間靭帯を針が通るので抵抗が高く、さらに局麻薬が靭帯部分では浸潤しにくく圧が高いので患者を痛がらせます。
また、傍正中法では比較的やわらかい筋層を針が通ることにより、黄色靭帯にぶつかると急に抵抗が高くなることにより黄色靭帯の存在を感触で認識できます(正中法では棘間靭帯部を針が通るので黄色靭帯を針先の感触で認識することが難しい)。ただし傍正中法でも、針先の感触を認識できるようになるまでには相当数のブロックを経験しなければなりません。医師の多くは正中法しかできませんが、高齢者に治療する技術を身に着けるためには、正中法を捨て去り、傍正中法をマスターしなければなりません。以下、解説は傍正中法の解説となります。
刺入 2、刺入点
正中より2cm外側、棘間よりやや尾側2cmとするには理由があります。傍正中法ではほとんどの場合、深さ40~50mmで硬膜外腔に到達します。傾斜角30°で刺入すれば30°60°の直角三角形の2辺の長さから、正中から2cm離れた点から刺入すれば丁度深さ40mmで硬膜外腔の中心に到達します。よって基本的には2cm外側から30°の傾斜をつけて刺入。これが傍正中法の基本進入路となります。痩せ型の人の場合は1.5cm外側から傾斜角を25~30°で刺入、太った人の場合は外側2cm地点から20~25°くらいの傾斜で進めます。刺入点は2cm以上側方に離れると肥満体型の場合針が届かなくなる可能性があります。
そしてどんな巨漢でも刺入部を指圧すれば60mm以内でほとんど届きます。これまで数何万件と硬膜外ブロックをおこなってきましたが、体重100キロオーバーの症例でもカテラン針で届かなかった例はゼロでした(皮膚を指圧して距離を稼ぎます)。
刺入 3、刺入角
刺入点は正中より2cm外側、水平傾斜は30°です。次にシリンジを何度尾側に傾けるかが重要な鍵です。尾側に傾ける理由は椎弓間孔尾側に開いていて背中に垂直の方向から見ると、隙間がゼロとなるほど椎間が狭い高齢者がしばしば存在するからです。針を頭側に(シリンダーを尾側に)傾ける角度を仰角と呼ぶことにします。仰角が45°の状態ではどんなに椎間が狭くても椎弓間孔が開いて見えます。なぜなら椎弓は窓のブラインドカーテンのようになっていて羽が45°の角度で開いているからです。すなわち、傍正中法で仰角45°ならば、椎間がほとんど開いてなくても椎弓間孔に針が通る隙間が見えるのです。高齢者かつ腰椎正面XP椎弓間孔がほとんど見えないような症例では仰角45°法を行います。尾側傾斜の分、刺入点も尾側にしなければなりません。通常は棘間の高さから刺入しますが、強傾斜をつける時は棘突起の高さ、またはもう1椎体尾側の棘間の高さから刺入します。このやりかたならばどんなに変形していても椎弓間孔に針が入らないということがありません。
よって変形が高度の高齢者脊椎のブロックの場合、最初から刺入点を尾側にずらして強傾斜で刺入します。当然ながらその際は針の到達深度が深くなりますから、その分傾斜角は弱角(20°前後)にします。こうしたさじ加減は簡単ではありませんが、症例をこなせば難易度の高い脊椎にでも刺入できるようになります。
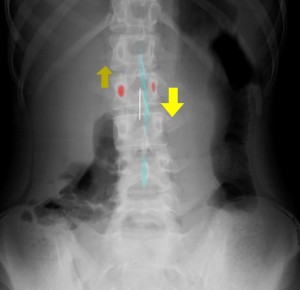
※傾斜角の応用:脊椎がローテーションしている場合: 脊椎が極めてローテーションしている脊椎の患者もいます。XPの正面像でスコッチテリアの目の部分に左右差があるとローテーションがかかっている証拠になります。目の部分が小さく映っている側が前方にローテーションしており、つまり目の部分が大きく映っている側が後方にローテーションしています。以下の図では右側が後方、左側が前方になるようなローテーション(頭からみて時計回り)がかかっています。青のラインは棘突起の位置であり、左側にずれていることがわかります。白い線は理想の針の刺入経路を示しています。白い線のように針を侵入させるには正中線(青の線)よりも右側から刺入させなければならないことがわかります。つまり、下図のようなローテーションのかかったXPを見たら、スコッチテリアの目玉が大きく映っている側から針を刺入しなければうまく入りません。
刺入 4、角度修正
刺入角を修正したい場合は一旦針をある程度(最低でも2cm以上)抜いてから刺しなおしてください。少々の角度修正の場合は刺入部皮膚を左示指、中指でずらすことにより修正することが可能です。ただし、これは少々の角度修正の場合のみで、大きく修正したい時は必ず針を皮下まで引き抜いてから刺し直します。局所麻酔が不十分であるとこの時患者が痛がるので、術者は針を大きく引き抜いて刺し直すことにためらいが生じます。このためらいのせいで、失敗しやすくなります。よって角度修正をしっかり行うためには局所麻酔をしっかり行うことが最も重要になります。どうかこのことを忘れないでください。
傍正中法を高齢者に行う場合、椎弓間孔は想像以上に狭く、中には3mm×5mmほどしかない場合もあり刺入部が悪いと狙った場所に絶対に入らない場合があります。入らない場合は刺入部を変えて行う粘りと勇気を持ってください。さて、刺入した針が途中で骨にぶつかった場合、その針をどのくらいの角度でどの方向に進路修正するかの勘を養うことがブロック技術の中では重要かつ高等な技術です。いきあたりばったりで適当に進路修正する医師は腕が上達しません。
角度修正その1、仰角修正
腰椎の棘突起は脊髄に対して頭側20°程度の傾斜がついていますので棘間から刺入する場合は10°の仰角で刺入し、骨にぶつかる場合は大抵、下の椎弓に針が当たっていますので5~10°頭側に角度修正します。これで針が前に進みます。5~30°の範囲で角度修正しても尚、骨に当たるのならこれ以上角度をつけるのはやめて、肌に対して垂直に刺入します(仰角0°)。垂直にしても骨に当たる場合はさらに尾側に5°修正しますが、これでもまだ骨に当たるのなら、「刺入点が頭側すぎる」と考えます。刺入点を変えるか、以下のように修正するかのどちらかを選びます。「刺入点が頭側すぎる」場合、さらに仰角を50°前後までつけ、狙いを椎弓間孔を1椎体頭側に変えます。この際リーチが長くなるので(深さ50mmを超える)、その分水平傾斜を緩め、20°前後にします。仰角を50°にすると黄色靭帯を通過する距離も長くなり、10mmを超えることもしばしばあります。
角度修正その2、水平傾斜角修正
仰角を修正すると針が深く刺さります。椎弓間孔を針先がとらえた証拠です。しかしながら深度55mmを超えても抵抗消失感がない場合、針先は硬膜の中心をとらえていません。水平角が弱い場合は椎間関節寄りで、水平角が強い場合は硬膜の表面をかすって神経根寄りに針が入っています。脊柱管狭窄症があると脊髄は細くなっているので的が小さくなかなか刺さりません。よって高齢者のブロックは極めて難しいのです。55mmを超えても硬膜外腔に達しないのなら、水平角を変化させて何度か刺し直します。しかし、それ55mm以上は刺さないでください。神経根を傷つけることがあるからです。術者は心理的に水平角が弱角度になりやすくなります。よって、針は硬膜外腔の外側にそれやすく、角度修正する場合は「まず水平角を強角度にすることをお勧めします。もちろん逆の場合もありますが、私の場合、6:4で強角度修正の方が正解であることが多いようです。文
刺入 5、黄色靭帯貫通感
黄色靭帯に針先が当たった感触をつかめるようになると技術力が革新的に向上します。そしてミスなく安全に目的地に針先を進められるようになります。よってこの貫通感の察知力をどうやって身に着けるかが硬膜外ブロックの達人になれるかなれないかの分かれ道になります。若い人の黄色靭帯は薄く柔らかいので貫通感が少ないのです。よって貫通感は注入薬の抵抗で判断します。筋層に針があるときは薬液が少ない抵抗で注入できますが、黄色靭帯に針先がぶつかるといきなり抵抗感が増します。よって局麻薬を注入しながら、その抵抗が急上昇した点を黄色靭帯と感じます。また、黄色靭帯を針が貫通すると抵抗が減弱しますので抵抗感の変化からも黄色靭帯通過を察知できます。高齢者の黄色靭帯は厚く硬いゴムのようなので貫通感がかなりはっきりわかります。ただし、全員が全員厚いわけではないので、貫通感があるはずだという固定観念を持つことは危険です。変形脊椎を持つ高齢者の黄色靭帯は厚みが10mm近い場合もあり硬膜外腔に到達するまでに10mm近くも針を進めることがしばしばあります。この黄色靭帯の厚みを計算に入れて傾斜角を微調整しなければなりません。すなわち、刺入深度が深い分、傾斜角も弱角にしなければならないということです。いつものように30°傾斜で刺入しますと、針は黄色靭帯をかするように刺入し、反対側の神経根を直撃します。深度が55㎜を超えると神経根を刺す可能性がありますから、55mm以上は刺入しないようにするほうが無難です。
黄色靭帯通過感とフリーハンド
針先に何が当たっているか? 筋肉か靭帯か関節包か骨か?を察知できるようになるたえには、注射器を持つ手がフリーハンドである必要があります。普通の医師たちは右手がふるえないように左手を添えて患者の背中に固定しながら注射器を進めるでしょう。しかし、右手は空中に浮かしてこそ針先の感触を実感することができます。これは書道の毛筆のようなものです。フリーハンドで右手を空中に浮かしつつ字を書けるようになってこそ、真に美しい文字が書けます。もちろん、最初からフリーハンドを勧めているわけではありませんが、少しブロックに慣れて来たら、フリーハンドに挑戦することを勧めします。文
注入 1、抵抗消失法
まず断言しておきますが、高齢者の狭窄した硬膜外腔は陰圧とは限りません。癒着している場合は陽圧に近いものと心得てください。高齢者の硬膜外ブロックは教科書に掲載されている典型例と全く異なります。すなわち抵抗消失法により硬膜外腔であることを察知するという手段が封じられることがあるということです。また、一度脊椎の手術をしている患者にブロックを行う場合、手術箇所を避けてその上下から針を進めた場合でも硬膜外腔は癒着している場合があります。癒着している場合、初圧がとても高く、それをさらに強く押すと抵抗が消失して液がスムーズに入っていく場合もあります。シリンダーの圧は平均して高く、本当に硬膜外腔に入っているのか、他に漏れているのかの区別がつきません。もちろん、そうでない高齢者もいますから、その場合は普通に入ります。そこで私の開発した抵抗一定法というものをご紹介します。
抵抗圧一定法
硬膜外腔に薬液が入っている場合、多少の抵抗はあっても一定のシリンダー圧で薬液が最後まで入っていくことが多いのです。よってシリンダーを押す力を一定にして、シリンダーに重力をかけるように一定の力で重みをかけます。この一定の重みでシリンダーが途中で止まってしまうようなら硬膜外腔である可能性が低くなります。最後まで一定の重みで薬液が注入されるのなら硬膜外腔に達しています。3ccほど注入すると抵抗が高くなるかならないかがわかります。抵抗が高くなるのなら、硬膜外腔に達していませんのでさらに針を進めます。この方法は私が開発した硬膜外腔察知法でもっとも秀逸なものです。高齢者の硬膜外腔は本当に難解です。多くの場合、硬膜外腔に達する前で薬液が漏れています。よって成功したと思っていても失敗だったという例を何度も経験するでしょう。その経験の果てに「抵抗圧一定法」を編み出しました。
注入 2、逆流
脊髄内注入になっていないかどうかを確認するために逆流の有無を確認するのが普通です。ところが高齢者の場合、薬液による死腔ができやすいことを認識しておかなければなりません。黄色靭帯を貫通する手前で薬液がデッドスペースを作ってしまい、ここでは薬液の逆流現象が起こります。また、椎間関節穿刺になっている場合も逆流現象が起こります。この逆流を硬膜穿破の逆流であると勘違いしてびびってしまうようではそもそも高齢者の硬膜外ブロックはできません。こうした死腔による逆流現象があった場合はさらに針を進めて黄色靭帯貫通感があるかないかを確かめます。多くの場合、針をすすめると急に抵抗が増し、さらにすすめると真の抵抗消失にでくわします。
逆流は時間をかけてチェックする
硬膜穿破の有無をチェックするには脊髄液の逆流があるかどうかを調べることは常識ですが、残念ながらディスポの注射器は容器が半透明なので逆流した液体のもわれを肉眼で確認できません。硝子管なら透明度が高いのでもわれ(注入薬と脊髄の浸透圧差により光の屈折角度の変化でもわれが見える現象)が見えます。よって、逆流が起こっても、それが脊髄液による逆流か、入れた注射液が戻っているだけなのかの区別がつきません。よって脊髄液の逆流なのか、注入した麻酔薬の逆流なのかを確実に見分ける方法は、「注入した量よりも多く引ける」ことでのみです。詳しくは後述します。
注入 3、シリンジの回転
高齢者の黄色靭帯は厚いのですが、傍正中法で刺入している場合、その厚さは20mm近くになる場合もあることを認識しておきます。それは脊柱管狭窄が存在しているため、脊柱管の外周の黄色靭帯部分を針が斜めにかすっているだけのことがあるからです。正中法ではこういうことはありませんが、傍正中法ではななめにかすることが多々あります。これが傍正中法の唯一の短所です。唯一ですがかなり大きな短所であることは否めません。ただし、シリンジを回転させると硬膜外腔に薬液が入り始めることがあります。よってなかなか薬液が入らないと思ったときはシリンジを180°回転させることを一度は必ず行ってください。
注入 4、偽性抵抗消失
硬膜外ブロックが効かないという場合、この偽性抵抗消失によりミス注射となっていることが圧倒的に多いということを認識しなければなりません。実はこのことはブロックをする上で最重要になります。私は難易度の高い高度変形脊椎の患者を専門にブロックを行ってきましたが、私がブロックをすれば効果がありますが、他のペイン科の医師にブロックを行ってもらっても効果がないという状況を、しばしば聞きます。それは私はブロックを成功させていますが、他の医師はミス注射になっているということを意味しています。他の医師と申しましても、他の医師たちも私と同様、変形脊椎にブロックしようと果敢にチャレンジする強者ぞろいの医師たちですから、技術力はそこそこあります。それでもミスをしているということです。
なぜミスをし、なぜミスに気付かないのでしょう。それは偽性抵抗消失のせいであると思われます。前述しましたが高齢者の脊椎では死腔ができやすいのです。例えば傍脊柱筋と黄色靭帯の境目では死腔ができやすく、ここでは薬液が抵抗なくスムーズに入りまるで硬膜外腔と思わせる感覚を得られるのです。これを偽性抵抗消失と言います。
「硬膜外腔に入った」と思い込んでそのまま薬液を注入して終了とするのですが、次の週に患者に効果を訊ねると「あんまり効きませんでした」となります。偽性抵抗消失を察知し、ミスを修正することはほぼ不可能に近く、その成否は神のみぞ知ります。
神のみぞ知るミスをなぜ私が知ることができるかと言うと、そうした患者に根気よくブロックしているうちに、たまたま硬膜外腔に入って成功することがあるからです。成功した時の針の深さと、これまでの針の深さが10mmも違えば、これまでのブロックは全てミスだったのだと初めてわかります。
こういう事件があって以来、私は「偽性抵抗消失が疑わしい場合、さらに針を進める勇気を持て!」と自分を奮い立たせることにしたのです。「針が入った」と思った地点からさらに針を進めることは大変勇気のいることです(硬膜穿破の危険が増える)。しかし、この勇気のおかげで真に針先が到達したときの深度が判明し、以降はその深度に達するまで常に針を進めていくということを繰り返し、毎回成功に導くのです。
このような苦労をしてブロックを成功させている難易度の高い患者たちに他のベテラン医師が挑戦したとしてもなかなか成功しません。ただ、私は自分の腕を自慢しようとしているのではありません。本気で私の技術を多くの医師たちに伝えようとしています。だからこれほど細かく書いています。
注入 5、逆流のチェック
命をかけて必死になっていただきたいのが、実は逆流チェックです。硬膜穿破をし髄液の逆流が起これば、そのまま注射すれば麻酔がかかってしまい高齢者では血圧低下→ショック→死亡ということが全国で起こっています。よって逆流がなかった場合でも注入の際は「この1ccで患者を殺してしまうかもしれない」と自分に言い聞かせて薬液を注入してほしいのです。当然ながら逆流のチェックには命をかけてほしいのです。しばしば起こるのはチェックバルブのようになり薬液は入るが髄液が引けてこないという事件です。チェックバルブにより髄液が引けてこないということはみなさん想像以上に多く遭遇する出来事です。
ブロック施行者の心理としては「お願いだから髄液が引けないでほしい」と願いながら逆流チェックをしているものです。しかし、この心理が逆流チェックを甘くしてしまいます。弱く引いたのでは逆流しませんが強く引くと逆流し始めるという場合、素早く引くと逆流しませんがゆっくり引くと逆流し始めるという場合、シリンダーの向きを変えると逆流し始める…などの場合があり、これらをしつこく試すには「お願いだから髄液が引けないでほしい」と願う心理があってはいけません。常に心を鬼にして「逆流よ来い!」とまるで自分の失敗を歓迎するかのごとき精神で逆流チェックを行わなければなりません。それが命を預かる医師の務めです。
チェックバルブは何度か薬液を押したり引いたりすると外れることがありますので、1cc注入しては逆流を確かめ…を繰り返すことをお勧めします。ここで最重要なことを述べておきますが、ブロックの技術の中でもっとも重要なのは安全性の確保であるということを覚えておいてください。入れる技術よりも安全確保の技術の方が大切です。文
注入 6、血液の逆流
硬膜外腔には静脈が網状に走っていますので血管に針先が刺さることは常にあります。血液の逆流は血管内に直接刺さっている場合と針先がかすっただけの場合とありますが、どちらの場合においても、一度針を手前に引き、少し角度を変えて刺し直しをすることを勧めます。高齢者の脊椎の場合、一度引くと再び入る保証はありません。それでも勇気を持って刺し直しします。多くの場合、刺し直しすることで血液は直接的には引けてこなくなるでしょう(間接的には薄まった血液がゆっくり引ける)。この場合、静脈圧よりも高くならないように非常にゆっくりやさしく薬液を注入していきます。薬液の圧力で出血を抑えるイメージです。また、気分不快がないかどうかも訊ねながらゆっくり注入します。
キシロカインなどが静脈注射となると局麻中毒が起こり、頭がぼーっとしたり、耳が遠くなったりします。そういう症状がないかどうかをチェックします。注意しなければならないことは、血液の逆流がないにもかかわらず薬液の注入中に局麻中毒の症状が現れることがまれにあるということです。仙骨部硬膜外ブロックでは特にそういう現象が起こりやすいです。
あわてんぼうの医師であると10秒程度で薬液を全て入れ終わりますから、このような静脈注射を知らないままとなります。患者に局麻中毒の症状の有無を訊ねることもしませんから、自分では成功したと思って手技を終了します。しかし、患者は気分不快をこらえており、かつ効果もなく、高い治療費を払い帰宅して医療不信になります。こういう事態を避けるためには、とにかく薬液の注入はゆっくり行う癖をつけることです。手技が速いことが偉いことでも格好いいことでもありません。注入する1ccに命がかかっています。
硬膜穿破の対処法 1、無視
私は以前、ペイン科の医師と一緒に仕事していたことがありましたが、彼らの硬膜外ブロック後2時間以上歩けずにベッドに横になっているというケースがほぼ毎日のようにあったことを覚えています。それは硬膜外ブロックではなく硬膜穿破を起こして不完全脊髄麻酔になっていることを意味します。しかし彼らは全く罪悪感も何も持っていないことに驚かされたことがありました。硬膜穿破は恐らく彼らにとっては当たり前に起こる日常の出来事となっているのでしょう。つまり、無視という対処法です。できればそういうミスを1000回に1回以下にしてもらいたいと願うのみです。私の場合、硬膜穿破は1万回に1回もしません。ゼロではありませんが。それが医師として普通であると思っています。硬膜穿破の対処法 2、ABC
腰部硬膜外ブロックをミスして脊髄麻酔になってしまった場合、麻痺レベルがお臍(T10)までであるならほぼ安心してよいでしょう。2時間程度でもとに戻ります。しかし、意外と知られていない事実として、2時間の強制臥位がもともと背骨の悪い高齢者にとってさらに悪化させる重大な原因になるということです。ハイスパイナルにならないようにセミファーラー位をとらせますが、そうした姿勢が患者の脊椎に悪影響を及ぼすことが多いということを認識しておかなければなりません。よって硬膜穿破→脊髄麻酔となった患者は、その後腰痛が悪化し、医師を恨むようになることがしばしばあるということを知っておきましょう。そうならないように、麻酔が切れるまでの数時間は体位変換などを行い、枕を調節して患者が楽な姿勢をとらせます。硬い診察台の上での2時間は通常ならば拷問です。麻酔がかかっているから拷問に感じていませんが、背骨には拷問級のストレスがかかっているわけです。
硬膜穿破 3、その兆候
硬膜穿破が起こると注入後1分以内に患者に異変が起こります。それは熱いという感覚です。カーッと熱くなるという表現をします。硬膜外ブロックの場合はほんのり暖かいという感覚ですが、硬膜穿破→脊髄麻酔となった場合は明らかにそれとは異なる「熱いお風呂に入ったような」という感覚が起こります。よって硬膜穿破を可能な限り安全な状態に保つにはまず1ccを注入したら1分間待ち、「何か変わったところはないですか?」と様態の変化を質問することです。これにより脊髄麻酔→全脊髄麻酔→意識消失・自発呼吸なし・血圧低下などの致命傷になることを防ぐことができるのです。頸椎の硬膜外ブロックではこれを怠れば命取りになります。
私の場合0.5%キシロカインをまず1cc注入して1分間様子を見ます。この様子見が大事に至らしめないための重要な1分となります。安全を確保する医師の責任となります。ただし、注入後1分間じっと静止するのは簡単ではありません。シリンジを持つ手が震え、針の刺入深度が変化してしまいます。そこで重要な技術としてシリンジから完全に手を放し、左手のみでシリンジを支える手法が必要になるのです。私の場合、示指と中指の二本を刺入点をまたぐように置き、その上にシリンジを乗せて右手を完全に放します。これでシリンジを固定して1分間待つことができます。
脊柱管狭窄症へのブロック
脊柱管が狭窄する=ブロックのストライクゾーンが極めて小さい、ことを意味します。水平傾斜が5°違うだけで硬膜外腔に到達しなくなります。黄色靭帯にはたやすく刺さるのですが、ストライクゾーンが小さいために、その先の硬膜外腔に針先が当たらないのです。時間をかけて何度トライしても結局硬膜外腔に到達できないということがあります。残念ながらこれは技術でカバーする以外に成功させる方法はありません。ブロックが成功するかしないかは患者の脊椎の状況に依存しますから、入りにくい患者では、毎回入りにくく成功確率がかなり低下します。30分粘って入らないなどということもあります。精進してください。ブロックミスを察知する能力
ブロックが成功か不成功かの判断能力は術者が「自分に甘いか厳しいか」で変化します。ほとんどの医師は自分に甘いため「入っているか入っていないかわからないが、多分入っているだろう」というような判断をしがちです。ですが、自分に厳しい医師の場合は、入っているかいないか疑わしい時は全て入っていないと考える」ことにより自分を磨くものです。こういう厳しい精神を持たない限り、成功不成功の真実にたどりつくことはできません。ミスを察知できなければ上達もそこそこで止まりますから、多くの医師は達人級にまで成長できません。毎日毎日数十例とブロックを行っているペイン科の医師でさえ、自分に厳しくはできないものです。自分に厳しくしていると、成功不成功が理解できるようになってきます。これは文章で解説できません。術後安静
硬膜外ブロック術後に何分、何時間安静にすると安全なのかの指標は皆無です。ですがその安全域を私は経験上知ることになりました。私は診察ベッドがあまりない小さなクリニックで1日に数十人のブロックを行っていましたので術後の患者をベッドに寝かせることができませんでした(場所がない)。よって術後はそのまま椅子に腰かけさせていたのです。すると気分不快、意識低下を起こす患者がまれに出現してしまいました。そうした場合、すぐにベッドを確保して横になってもらっていました。そうした術後の気分不快・意識低下の患者のパターンから次のような安全域を得ました。- 気分不快を訴えた者は全員が70歳以上の高齢である。特に80歳以上。
- 気分不快を訴えるのはほぼ術後20分である。
- 70歳以上のブロック施行者全員に20分間ベッドで横になってもらうということを行うようになってから、気分不快・意識低下となった者はゼロになった。
- 70歳未満のブロック施行者には現在も座位で20分休息をとってもらうようにしているが、気分不快・意識低下となった者は今までゼロであった。
しかしこれが逆に、誰よりも安全域に関して熟知できたことの手助けになりました。施術後20分がもっとも血圧が低下する時間帯であること。20分間ベッドレストしていれば循環動態に異変を起こさないこと。70歳未満ではベッドレストの必要性がほぼないことなどを発見しました。この法則に従うようにしてからは一例として術後に意識低下などを起こした者はおりません。
逆に言うとブロック後一律2時間ベッドレストなどとすることは意味がないどころか、長時間のベッドレストで脊椎症状が悪化する恐れがあることを警告しておきます。慣れない診察台で2時間も横になっていれば、腰痛を持たない者でさえ腰が痛くなります。脊椎疾患がある者を、固い診察台に1時間以上横にさせることは、症状を悪化させる主要因に成り得ることを認識ください。